3. tbl. 107. árg. 2021
Fræðigrein
D-vítamínbúskapur fyrir og eftir efnaskiptaaðgerðir á Landspítala
Vitamin D status before and after metabolic and bariatric surgery at Landspitali
Ágrip
TILGANGUR
Langtímaárangur efnaskiptaaðgerða hjá einstaklingum með offitu er almennt góður, með tilliti til þyngdartaps, fylgisjúkdóma offitu og lífsgæða. Hins vegar geta aðgerðirnar aukið líkur á næringarefnaskorti. Markmið rannsóknarinnar var að kanna D-vítamínbúskap einstaklinga fyrir og eftir efnaskiptaaðgerðir á Landspítala.
EFNIVIÐUR OG AÐFERÐIR
Upplýsingar um mælingar á S-25(OH)D og kalkkirtilshormóni (PTH) voru fengnar úr sjúkraskrám þeirra sem fóru í efnaskiptaaðgerð á Landspítala á árunum 2001-2018 (n=539). Vegna breytinga á mæliaðferð á rannsóknartímabilinu var ófullnægjandi D-vítamínstaða skilgreind sem styrkur 25hydroxyvitamin D (25(OH)D) <45 nmól/L á árunum 2001-2012, en <50 nmól/L 2013-2018. D-vítamínskortur var skilgreindur sem 25(OH)D <30 nmól/L fyrir bæði tímabilin. Sjúklingar fá ráðleggingar um töku fæðubótarefna við útskrift og við endurkomur á móttöku efnaskiptaaðgerða á Landspítala.
NIÐURSTÖÐUR
Meðalstyrkur 25(OH)D fyrir aðgerð var 51 nmól/L (SF 30 nmól/L) og reyndust 278 (52%) vera með ófullnægjandi D-vítamínstöðu, þar af fjórðungur með D-vítamínskort. Styrkur 25(OH)D hækkaði eftir aðgerð hjá meirihluta einstaklinga (85%). Um þriðjungur einstaklinga sem mældist með ófullnægjandi D-vítamínstöðu fyrir aðgerð mældist einnig undir viðmiðum allt að 18 mánuðum eftir aðgerð. Þegar borin eru saman tímabilin 2001-2012 annars vegar og 2013-2018 hins vegar sést að ófullnægjandi D-vítamínstaða var óalgengari á síðara tímabilinu, en þó enn til staðar í um það bil 25% tilvika fyrir aðgerð og 8,5% 18 mánuðum eftir aðgerð.
ÁLYKTUN
Nokkuð algengt er að D-vítamínstaða einstaklinga á leið í efnaskiptaaðgerð sé ófullnægjandi, en styrkur 25(OH)D hækkar eftir aðgerð hjá meirihluta þeirra í kjölfar ráðlegginga um töku bætiefna. Niðurstöðurnar benda til þess að ástæða sé til að leggja aukna áherslu á leiðréttingu D-vítamínskorts fyrir efnaskiptaaðgerðir.
Greinin barst til blaðsins 26. október 2020, samþykkt til birtingar 02. febrúar 2021
Inngangur
Samkvæmt Alþjóðaheilbrigðisstofnuninni (WHO) er offita eitt stærsta heilsufarsvandamál heims hjá fullorðnum og er æ oftar aðalorsök lífsskerðingar og dauða um allan heim.1 Með aukinni líkamsþyngd eru meiri líkur á sjúkdómum á borð við sykursýki tegund tvö og hjarta- og æðasjúkdómum.2 Offitu fylgir einnig aukin hætta á að fá ýmsar tegundir krabbameina, kæfisvefn og sálfræðilega kvilla.2
Þar sem sjúkdómurinn er krónískur þarf meðferð að vera ævilöng og samkvæmt erlendum3 og nýútgefnum íslenskum4 leiðbeiningum um offitu er mikilvægt að meðferðin sé fjölþætt. Lögð er áhersla á næringarríka fæðu, hreyfingu, hugræna atferlismeðferð og lyfjameðferð fyrir þá sem þurfa. Einnig eru efnaskiptaaðgerðir einn af meðferðarmöguleikum fyrir einstaklinga með líkamsþyngdarstuðul ≥40 kg/m2 eða ≥35 kg/m2 og með fylgikvilla. Á Landspítala eru framkvæmdar bæði magahjáveituaðgerð (gastric bypass) og magaermisaðgerð (sleeve gastrectomy).
Langtímaárangur efnaskiptaaðgerða hjá einstaklingum með offitu er almennt góður ef litið er til langtímaþyngdartaps, fylgikvilla og lífsgæða.5,6 Varanlegar breytingar á meltingarveginum sem gerðar eru í efnaskiptaaðgerðum geta hins vegar aukið líkur á næringarefnaskorti, bæði vegna aukinnar hættu á vanfrásogi næringarefna sem og takmarkaðrar neyslu fæðu eftir aðgerð.7 Í erlendum rannsóknum hefur verið lýst skorti á járni, B12-vítamíni, kalki og D-vítamíni eftir efnaskiptaaðgerðir.8-10 Ófullnægjandi D-vítamínstöðu hefur verið lýst hjá 50-60% einstaklinga á fyrstu árum eftir efnaskiptaaðgerð, þrátt fyrir ráðleggingar meðferðaraðila um inntöku fæðubótarefna.11,12 D-vítamínskortur er almennt meiri hjá fólki með offitu samanborið við fólk í kjörþyngd13,14 og algengt að D-vítamínskortur sé greindur áður en sjúklingar gangast undir efnaskiptaaðgerð, eða í allt að 90% tilfella, miðað við niðurstöður erlendra rannsókna.15-19
Í niðurstöðum íslenskrar rannsóknar um eftirfylgni eftir efnaskiptaaðgerðir kom fram að algengasti síðkomni fylgikvillinn var vítamín- og steinefnaskortur.6 Fyrir allflesta þátttakendur (78%) þurfti að breyta skammti þeirra af fæðubótarefnum í samræmi við niðurstöður blóðprufa, oft mörgum árum eftir aðgerð. Niðurstöður blóðmælinga voru þó ekki birtar í greininni.
Markmið þessarar rannsóknar var að meta D-vítamínstöðu þeirra sem fóru í efnaskiptaaðgerð á Landspítala frá janúar 2001 til desember 2018 út frá reglubundnum blóðmælingum á 25(OH)D bæði fyrir og eftir aðgerð.
Efniviður og aðferðir
Rannsóknin var afturskyggn og náði til einstaklinga sem fóru í efnaskiptaaðgerðir, bæði magahjáveitu og magaermi, á Landspítala á tímabilinu janúar 2001 til desember 2018. Úr sjúkraskrám fengust upplýsingar um dagsetningu aðgerðar, tegund aðgerðar, kyn og allar mælingar sem gerðar höfðu verið á styrk 25(OH)D og PTH (kalkkirtilshormóni) í innskrift (um það bil tveimur vikum fyrir aðgerð) og í endurkomu á móttöku efnaskiptaaðgerða á Landspítala þremur, 9 og 18 mánuðum eftir aðgerð. Vísinda-rannsóknanefnd Landspítala (fyrir hönd framkvæmdastjóra lækninga, tilv. 16 22. ágúst 2019) og siðanefnd heilbrigðisrannsókna á Landspítala (29/2019) veittu leyfi fyrir rannsókninni.
Allir sem fara í efnaskiptaaðgerðir á Landspítala fá ráðleggingar frá næringarfræðingi, meðal annars um neyslu fæðubótarefna. Eftir aðgerð er í dag mælt með 3000 AE (75 µg/dag) af D-vítamíni daglega.10,20 Í endurkomu eru skammtastærðir leiðréttar eftir þörfum út frá niðurstöðum úr blóðprufu.
Aðferð við mælingar á styrk S-25(OH)D á Rannsóknakjarna Landspítala breyttist á rannsóknartímabilinu (2001-2018). Frá upphafi rannsóknartímabils (2001) og fram til loka árs 2012 var styrkur 25(OH)D mældur með RIA (RadioImmunoAssay, DiaSorin, Stillwater, MN, BNA), en síðar með ECLIA (Electrochem-iluminescenceImmunoAssay, Elecsys 2010, Roche Diagnostics, Sviss). Styrkur 25(OH)D undir 45 nmól/L var áætlaður sem ófullnægjandi D-vítamínstaða fyrir þá einstaklinga sem gengust undir efnaskiptaaðgerð frá janúar 2001 til desember 2012, en við þau mörk var sýnt fram á að styrkur PTH hækkaði tölfræðilega marktækt vegna lækkandi D-vítamínstyrks í blóði.21 Við innleiðingu á ECLIA-aðferðinni kom í ljós að sú aðferð gefur aðeins hærri mæliniðurstöður. Því var ákveðið að færa viðmiðunargildi fyrir fullnægjandi D-vítamínstöðu í 50 nmól/L árið 2013, sem eru þau mörk sem notuð eru sem viðmiðunargildi fyrir fullnægjandi stöðu D-vítamíns á Landspítala í dag í samræmi við alþjóðleg viðmið 2013.21-23 Styrkur undir 30 nmól/L var skilgreindur sem D-vítamínskortur á báðum tímabilum.22,23
PTH hefur verið mælt með sömu mæliaðferðinni, ECLIA frá Roche, frá 2001 til 2018 en með mismunandi mælitækjum, Elecsys 2020, E170 Modular og Cobas 6000/8000. Viðmiðunarmörkin breyttust einu sinni á rannsóknartímabilinu en þau voru 10,1-65,0 pg/ml frá upphafi rannsóknartímabilsins (2001) til 2005 en 15,0-65,0 pg/ml frá árinu 2005. Styrkur PTH yfir 65 pg/ml var metinn sem hækkun á PTH á öllu rannsóknartímabilinu.
Úrvinnsla gagna fór fram í Microsoft Excel og tölfræðigreiningar framkvæmdar í SPSS (IBM, Statistical Package for the Social Sciences, útgáfa 26). Niðurstöður eru kynntar með lýsandi tölfræði, sem meðaltal ásamt staðalfráviki og hlutfallstölum. Breytingar á styrk D-vítamíns fyrir aðgerð og að 18 mánaða eftirfylgd var reiknuð með því að draga niðurstöður mælingarinnar fyrir aðgerð frá niðurstöðunum í 18 mánaða eftirfylgdinni, aðeins fyrir þá sem höfðu niðurstöður á báðum þessum tímapunktum. Parað t-próf var notað til að meta hugsanlegar breytingar á styrk 25(OH)D fyrir og eftir aðgerð og Mann-Whitney próf til að skoða hugsanlegan mun á milli óháðra hópa. Marktækni var skilgreind sem p<0,05.
Niðurstöður
Í sjúkraskrám þeirra sem gengust undir efnaskiptaaðgerðir á Landspítala á tímabilinu janúar 2001-2018 var að finna niðurstöður mælinga á 25(OH)D fyrir 539 einstaklinga úr innskrift (um það bil tveimur vikum fyrir aðgerð), 476 sem undirgengust magahjáveituaðgerð og 63 sem undirgengust magaermi. Meðal-aldur ± SF var 41,1 ± 10,4 ár og 82,7% voru konur. Úr þessum hópi voru niðurstöður mælinga á 25(OH)D skráðar á öllum tímapunktum fyrir 285 manns, það er í innskrift og þremur, 9 og 18 mánuðum eftir aðgerðina (meðalaldur 43,0 ± 9,8 og hlutfall kvenna 83,9%). Ekki reyndist tölulegur né tölfræðilega marktækur munur á styrk 25(OH)D eftir því hvort einstaklingar gengust undir magahjáveituaðgerð eða magaermisaðgerð. Niðurstöður um D-vítamínstöðu eru því birtar fyrir allan hópinn saman.
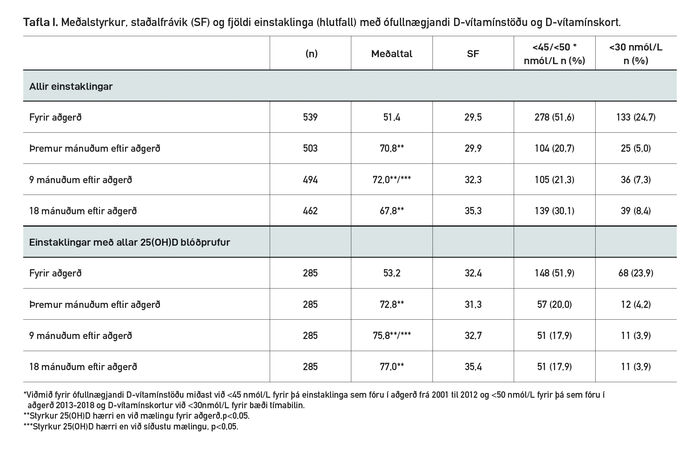 Tafla I sýnir annars vegar meðalstyrk og fjölda einstaklinga með ófullnægjandi D-vítamínstöðu hjá einstaklingum með skráðar mælingar á styrk 25(OH)D fyrir aðgerð og á einhverjum tímapunkti í eftirfylgd, og hins vegar einungis hjá þeim hópi þar sem niðurstaða hafði verið skráð á öllum tímapunktum (n=285). Ekki var marktækur munur á meðalstyrk 25(OH)D fyrir aðgerð hjá þeim sem voru með allar mælingar skráðar (n=285) borið saman við þann hóp þar sem eina eða fleiri mælingar skorti í eftirfylgni (p=0,123). Rétt rúmlega 50% einstaklinga voru með ófullnægjandi D-vítamínstöðu í innskrift fyrir aðgerð, þar af um fjórðungur með D-vítamínskort. Meðalstyrkur 25(OH)D hækkaði jafnt og þétt frá innskrift og allt að 9 mánuðum eftir aðgerð og mátti sjá hækkun á gildum í um 85% tilfella.
Tafla I sýnir annars vegar meðalstyrk og fjölda einstaklinga með ófullnægjandi D-vítamínstöðu hjá einstaklingum með skráðar mælingar á styrk 25(OH)D fyrir aðgerð og á einhverjum tímapunkti í eftirfylgd, og hins vegar einungis hjá þeim hópi þar sem niðurstaða hafði verið skráð á öllum tímapunktum (n=285). Ekki var marktækur munur á meðalstyrk 25(OH)D fyrir aðgerð hjá þeim sem voru með allar mælingar skráðar (n=285) borið saman við þann hóp þar sem eina eða fleiri mælingar skorti í eftirfylgni (p=0,123). Rétt rúmlega 50% einstaklinga voru með ófullnægjandi D-vítamínstöðu í innskrift fyrir aðgerð, þar af um fjórðungur með D-vítamínskort. Meðalstyrkur 25(OH)D hækkaði jafnt og þétt frá innskrift og allt að 9 mánuðum eftir aðgerð og mátti sjá hækkun á gildum í um 85% tilfella.
Sé einungis horft til þess hóps þar sem styrkur 25(OH)D hafði verið mældur á öllum tímapunktum (n=285) sést að af þeim 148 sem mældust með ófullnægjandi D-vítamínstöðu fyrir aðgerð voru alls 46 (31%) sem mældust jafnframt með styrk 25(OH)D undir æskilegum gildum 18 mánuðum eftir aðgerð. Einstaklingar í þessum hópi sem voru með ófullnægjandi D-vítamínstöðu í 18 mánaða eftirfylgd voru með marktækt lægri styrk 25(OH)D fyrir aðgerð borið saman við þá sem voru ekki með ófullnægjandi D-vítamínstöðu í 18 mánaða eftirfylgd (30,6 ± 16,3 nmól/L miðað við 58,2 ± 32,9 nmól/L, p<0,001).
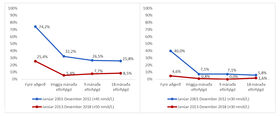
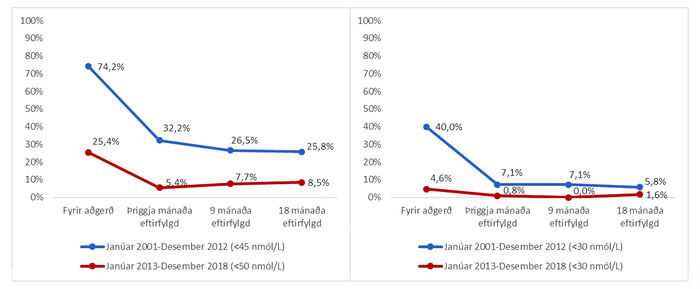 Mynd 1. Hlutfall einstaklinga með ófullnægjandi D-vítamínstöðu (mynd til vinstri) og D-vítamínskort (mynd til hægri) annars vegar frá janúar 2001 til desember 2012 (blá lína) og hins vegar frá janúar 2013 til desember 2018 (rauð lína). Einungis eru sýndar niðurstöður fyrir þann hluta einstaklinga þar sem mælingar lágu fyrir á báðum tímabilum (n=155 á fyrra tímabilinu og n=130 á því síðara, n=285 alls).
Mynd 1. Hlutfall einstaklinga með ófullnægjandi D-vítamínstöðu (mynd til vinstri) og D-vítamínskort (mynd til hægri) annars vegar frá janúar 2001 til desember 2012 (blá lína) og hins vegar frá janúar 2013 til desember 2018 (rauð lína). Einungis eru sýndar niðurstöður fyrir þann hluta einstaklinga þar sem mælingar lágu fyrir á báðum tímabilum (n=155 á fyrra tímabilinu og n=130 á því síðara, n=285 alls).
Eins og áður hefur komið fram voru gerðar breytingar á aðferð við mælingar á S-25(OH)D á rannsóknartímabilinu. Mynd 1 sýnir hlutfall einstaklinga með ófullnægjandi D-vítamínstöðu og D-vítamínskort fyrir aðgerð og í eftirfylgni, annars vegar á tímabilinu janúar 2001 til desember 2012 (n=155) og hins vegar janúar 2013 til desember 2018 (n=130). Hlutfall einstaklinga með ófullnægjandi D-vítamínstöðu fyrir aðgerð var tæp 75% á fyrra tímabilinu en um fjórðungur á því síðara. D-vítamínskortur (25(OH)D <30 nmól/L) greindist fyrir aðgerð hjá 40% einstaklinga á tímabilinu 2001-2012 en 4,6% á tímabilinu 2013-2018.
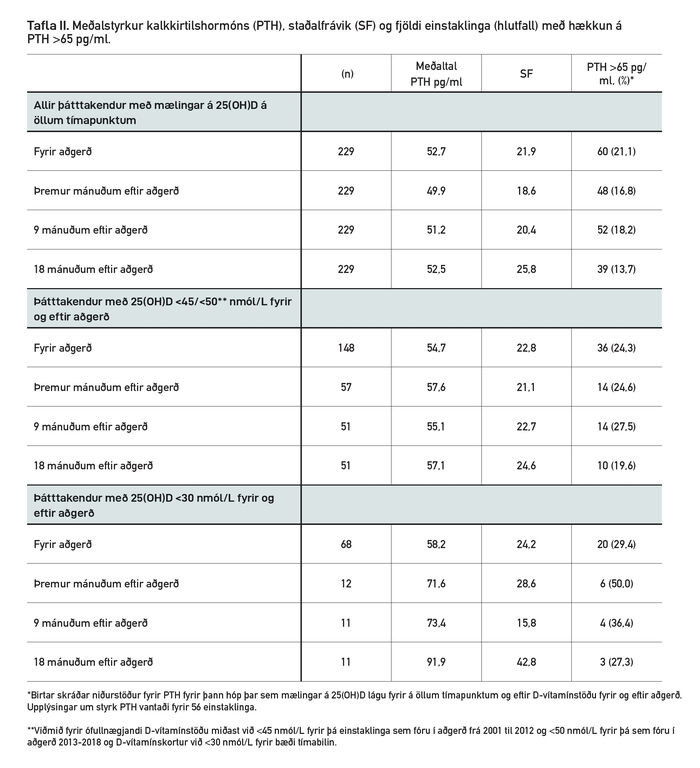 Tafla II sýnir hækkun kalkkirtilshormóns (PTH) samhliða ófullnægjandi D-vítamínstöðu og D-vítamínskorti hjá þeim hópi þar sem upplýsingar um styrk 25(OH)D höfðu verið skráðar á öllum tímapunktum. Í þessum hópi vantaði niðurstöður mælinga á PTH fyrir 56 einstaklinga og eru því niðurstöður fyrir 229 manns birtar í töflunni. Hlutfall einstaklinga með hækkað PTH lækkar frá því fyrir aðgerð úr 21% niður í tæp 14% 18 mánuðum eftir aðgerð, í takt við fækkun þeirra sem skilgreindir eru með ófullnægjandi D-vítamínstöðu. Af þeim sem töldust vera með fullnægjandi D-vítamínstöðu (25(OH)D >50 nmól/L) 18 mánuðum eftir aðgerð reyndust 28 (15%) vera með hækkað PTH. Litlu lægra hlutfall á hækkun í PTH sást meðal einstaklinga sem mældust með styrk 25(OH)D >75 nmól/L 18 mánuðum eftir aðgerð, eða um 13%.
Tafla II sýnir hækkun kalkkirtilshormóns (PTH) samhliða ófullnægjandi D-vítamínstöðu og D-vítamínskorti hjá þeim hópi þar sem upplýsingar um styrk 25(OH)D höfðu verið skráðar á öllum tímapunktum. Í þessum hópi vantaði niðurstöður mælinga á PTH fyrir 56 einstaklinga og eru því niðurstöður fyrir 229 manns birtar í töflunni. Hlutfall einstaklinga með hækkað PTH lækkar frá því fyrir aðgerð úr 21% niður í tæp 14% 18 mánuðum eftir aðgerð, í takt við fækkun þeirra sem skilgreindir eru með ófullnægjandi D-vítamínstöðu. Af þeim sem töldust vera með fullnægjandi D-vítamínstöðu (25(OH)D >50 nmól/L) 18 mánuðum eftir aðgerð reyndust 28 (15%) vera með hækkað PTH. Litlu lægra hlutfall á hækkun í PTH sást meðal einstaklinga sem mældust með styrk 25(OH)D >75 nmól/L 18 mánuðum eftir aðgerð, eða um 13%.
Umræða
Rúmlega helmingur þeirra sem fóru í efnaskiptaaðgerð á Landspítala á árunum 2001-2018 mældist með ófullnægjandi D-vítamínstöðu um það bil tveimur vikum fyrir aðgerðardag og um þriðjungur 18 mánuðum eftir aðgerð (18% í þeim hópi þar sem mælingar voru skráðar á öllum tímapunktum). Hlutfallið er nokkuð lægra en sést hefur í erlendum rannsóknum, þar sem allt að 90% hafa mælst með ófullnægjandi D-vítamínstöðu stuttu fyrir aðgerð15-19,24-28 og milli 50 og 60% á fyrstu árum eftir efnaskiptaaðgerð.11,12,17,29
D-vítamín hefur áhrif á frásog kalks í meltingarveginum og í samvinnu við kalkkirtilshormón (PTH) getur það aukið losun á kalki frá beinum og þar með aukið styrk kalks í blóði.30 Þegar styrkur D-vítamíns er lágur minnkar frásog kalks frá smáþörmum sem örvar seytingu af PTH frá kalkkirtli. Kalkkirtilshormónið eykur þá losun af kalki frá beinum til að hækka styrk þess í blóði, sem getur aukið líkur á beinþynningu.21,31 Í þessari rannsókn sáust hækkanir á PTH hjá um fjórðungi þeirra sem höfðu ófullnægjandi D-vítamínstöðu fyrir aðgerð og var hlutfallið enn hærra hjá einstaklingum með D-vítamínskort (25(OH)D <30 nmól/L). Sambærilegum hækkunum á PTH samhliða ófullnægjandi D-vítamínstöðu og skorti á D-vítamíni hefur einnig verið lýst í erlendum rannsóknum á sama sjúklingahóp19,25 en með því að skoða niðurstöður fyrir PTH og D-vítamín saman fást áreiðanlegustu upplýsingarnar fyrir D-vítamínstöðu hvers og eins. Auk hættu á beinþynningu hefur ófullnægjandi D-vítamínstaða einnig verið tengd auknum líkum á hjarta- og æðasjúkdómum og sykursýki auk þess að tengjast lélegri útkomu með tilliti til þyngdartaps.7,32-36 Í íslenskri rannsókn frá árinu 2004 sáust hækkanir í PTH við þessi mörk, en þær urðu ekki tölfræðilega marktækar fyrr en styrkur 25(OH)D var kominn niður í 50 nmól/L.21 Í þeirri rannsókn sem niðurstöður eru birtar fyrir hér var hlutfall einstaklinga með hækkað PTH mjög sambærilegt í þeim hópi sem mældist með 25(OH)D >50 nmól/L og >75 nmól/L 18 mánuðum eftir aðgerð.
Eftir efnaskiptaaðgerðir eykst hætta á D-vítamínskorti, bæði vegna minnkaðrar inntöku af vítamíninu úr fæðu og minna frásogs í meltingarvegi.31 Í erlendum rannsóknum hefur næringarskortur fyrir aðgerð verið tengdur við meiri líkur á næringarskorti nokkrum mánuðum eftir aðgerð.37 Í dag er talið mikilvægt að leiðrétta næringarefnaskort áður en aðgerðin er framkvæmd, þar sem vísbendingar eru um að það geti verið erfiðara að leiðrétta hvers konar næringarskort eftir aðgerð.19,38,39 Í rannsókn Schiavo og félaga39 var einstaklingum á leið í magaermisaðgerð skipt í tvo hópa, þar sem vítamínskortur var leiðréttur fyrir aðgerð hjá öðrum hópnum en ekki hinum. Eftir aðgerð fylgdu báðir hópar sömu ráðleggingum um fæðuval og inntöku fæðubótarefna. Næringarástand (styrkur ýmissa vítamína og steinefna í blóði) var fullnægjandi hjá öllum þátttakendum þar sem næringarefnaskortur hafði verið leiðréttur fyrir aðgerð, meðan allir úr þeim hópi sem ekki hafði fengið uppvinnslu fyrir aðgerðina greindust áfram með skort á einu eða fleiri vítamínum eða steinefnum, bæði þremur og 12 mánuðum eftir aðgerðina. Leiðrétting á næringarefnaskorti með uppvinnslu sjúklinga fyrir aðgerðir gæti einnig minnkað líkur á fylgikvillum stuttu eftir aðgerð, en lágur styrkur D-vítamíns fyrir aðgerðir hefur verið tengdur við aukna áhættu á sýkingum við skurðstað.40 Í okkar rannsókn var stór hluti einstaklinga sem var með ófullnægjandi D-vítamínstöðu fyrir aðgerð enn með ófullnægjandi D-vítamínstöðu og skort 18 mánuðum eftir aðgerð, þrátt fyrir að öllum einstaklingum sé ráðlagt að taka fæðubótarefni sem innihalda D-vítamín. Samkvæmt niðurstöðum íslenskrar rannsóknar frá árinu 2016 á sama hópi sjúklinga svöruðu 78,4% þeirra sem tóku þátt að þeir tækju fæðubótarefnin sín daglega, 10,2% tóku þau oft en 11,4% óreglulega eða aldrei.6
Svo virðist sem D-vítamínstaða þeirra sem undirgangast efnaskiptaaðgerðir á Landspítala hafi batnað á síðustu árum, bæði fyrir aðgerð og eins eftir aðgerð. Hlutfall einstaklinga með ófullnægjandi D-vítamínstöðu (25(OH)D >50 nmól/L) 18 mánuðum eftir aðgerð var 8,5% á tímabilinu 2013-2018 og hlutfall einstaklinga með D-vítamínskort einungis 1,6% á sama tímabili. Aukin áhersla hefur verið lögð á inntöku D-vítamíns meðal almennings hérlendis síðustu ár í gegnum ráðleggingar um mataræði.41 Framboð af D-vítamín bætiefnum hefur aukist verulega og eins hefur styrkur D-vítamíns í ráðlögðum neysluskammti algengra fæðubótarefna einnig hækkað frá því að efnaskiptaaðgerðir hófust hér á Íslandi 2001. Nú er öllum þeim sem fara í efnaskiptaaðgerð á Landspítala ráðlagt að taka 3000 AE (75 µg ) af D3-vítamíni daglega eftir aðgerð samkvæmt klínískum leiðbeiningum.10,20 Hér áður fyrr var erfitt að verða sér úti um fæðubótarefni sem gáfu meira en 400 AE (10 µg) sem samsvaraði ráðlögðum dagsskammti af vítamíninu hérlendis þar til árið 2013 þegar ráðlagður dagsskammtur fyrir almenning var hækkaður í 15 µg/dag (600 AE).42 Rannsóknir sýna að ráðleggingum um notkun bætiefna sem gefa D-vítamín er ekki eins vel fylgt og æskilegt væri.43 Því er talið líklegt að ástæða þess að fjórðungur þátttakenda í þessari rannsókn hafi verið með ófullnægjandi D-vítamínstöðu fyrir aðgerð skýrist fyrst og fremst af skorti á nauðsynlegri töku D-vítamíns sem bætiefnis frekar en að hækka þurfi ráðlagða dagsskammta til almennings.
Ýmsar takmarkanir felast í afturskyggnu rannsóknasniði eins og notast var við í þeirri rannsókn sem hér er lýst. Svo virðist sem D-vítamín hafi einungis verið mælt hjá hluta einstaklinga sem undirgengust efnaskiptaaðgerðir á rannsóknartímanum.6 Því er ekki hægt að fullyrða að þær niðurstöður sem hér eru birtar eigi við um alla einstaklinga sem fóru í efnaskiptaaðgerðir á Landspítala á tímabilinu 2001-2018. Upplýsingar um einstaklingsmiðaðar ráðleggingar um bætiefnanotkun (þar með talið styrk D-vítamíns í þeim bætiefnum sem ráðlögð voru) liggja ekki fyrir. Eins er rétt að nefna að munur á hlutfalli einstaklinga með ófullnægjandi D-vítamínstöðu milli tímabilanna 2001-2012 og 2013-2018 má sennilega að hluta til, en ekki öllu leyti, rekja til breytinga á aðferð við að mæla D-vítamín. Mæliniðurstöður með Roche-aðferðinni (2013-2018) skilar aðeins hærri mæliniðurstöðum en Diazorin-aðferðin (2001-2012), sem gæti þýtt að munurinn á milli tímabila væri aðeins minni en hér hefur verið lýst. Að lokum takmarkast eftirfylgd í þessari rannsókn við 18 mánuði, en rannsóknir erlendis hafa skoðað næringarefnaskort allt að 5 árum eftir efnaskiptaaðgerðir.9,32
Út frá niðurstöðum rannsóknarinnar má draga þá ályktun að það sé nokkuð algengt að D-vítamínstaða einstaklinga á leið í efnaskiptaaðgerð sé ófullnægjandi. Þó svo að staðan virðist hafa batnað á undanförnum árum benda niðurstöðurnar til þess að ástæða sé til að leggja aukna áherslu á leiðréttingu D-vítamínskorts fyrir efnaskiptaaðgerðir. Í því samhengi er mikilvægt að skimun fyrir hugsanlegum næringarefnaskorti sé gerð það tímanlega að nægur tími gefist til að leiðrétta næringarefnaskort fyrir aðgerðardag, hafi hann verið ákveðinn.
Þakkir
Verkefnið var styrkt af rannsóknarsjóði offiturannsókna á Landspítala. Þakkir fá starfsfólk Landspítala sem aðstoðaði okkur við gagnaöflun og upplýsingar um mæliaðferðir á D-vítamíni.
Heimildir
| 1. World Health Organization. World Health Statistics 2015. World Health Organization, Genf 2015. | ||||
| 2. Finer N. Medical consequences of obesity. Medicine 2015; 43: 88-93. https://doi.org/10.1016/j.mpmed.2014.11.003 |
||||
| 3. Yumuk V, Tsigos C, Fried M, et al. European Guidelines for Obesity Management in Adults. Obes Facts 2015; 8: 402-24. https://doi.org/10.1159/000442721 PMid:26641646 PMCid:PMC5644856 |
||||
| 4. Sveinsdottir EG, Sævarsdottir H, Thors H. Klínískar leiðbeiningar um meðferð fullorðinna einstaklinga með offitu. Embætti landlæknis, Reykjavík 2020. | ||||
| 5. Quercia I, Dutia R, Kotler DP, et al. Gastrointestinal changes after bariatric surgery. Diabetes Metab 2014; 40: 87-94. https://doi.org/10.1016/j.diabet.2013.11.003 PMid:24359701 PMCid:PMC4391395 |
||||
| 6. Þórarinsdóttir R, Pálsson V, Leifsson B, el al. Árangur magahjáveituaðgerða á Íslandi 2001-2015. Læknablaðið 2016; 10: 426-32. https://doi.org/10.17992/lbl.2016.10.100 PMid:27813482 |
||||
| 7. Lupoli R, Lembo E, Saldalamacchia G, et al Bariatric surgery and long-term nutritional issues. World J Diabetes 2017; 8: 464-74. https://doi.org/10.4239/wjd.v8.i11.464 PMid:29204255 PMCid:PMC5700383 |
||||
| 8. van Beek AP, Emous M, Laville M, et al. Dumping syndrome after esophageal, gastric or bariatric surgery: pathophysiology, diagnosis, and management. Obes Rev 2017; 18: 68-85. https://doi.org/10.1111/obr.12467 PMid:27749997 |
||||
| 9. Kikkas EM, Sillakivi T, Suumann J, et al. Five-Year Outcome of Laparoscopic Sleeve Gastrectomy, Resolution of Comorbidities, and Risk for Cumulative Nutritional Deficiencies. Scand J Surg 2019; 108: 10-6. https://doi.org/10.1177/1457496918783723 PMid:29973112 |
||||
| 10. Davies DJ, Baxter JM, Baxter JN. Nutritional deficiencies after bariatric surgery. Obes Surg 2007; 17: 1150-8. https://doi.org/10.1007/s11695-007-9208-x PMid:18074487 |
||||
| 11. Busetto L, Dicker D, Azran C, et al. Practical Recommendations of the Obesity Management Task Force of the European Association for the Study of Obesity for the Post-Bariatric Surgery Medical Management. Obes Facts 2017; 10: 597-632. https://doi.org/10.1159/000481825 PMid:29207379 PMCid:PMC5836195 |
||||
| 12. Gudzune KA, Huizinga MM, Chang HY, et al. Screening and diagnosis of micronutrient deficiencies before and after bariatric surgery. Obes Surg 2013; 23: 1581-9. https://doi.org/10.1007/s11695-013-0919-x PMid:23515975 PMCid:PMC3740071 |
||||
| 13. Pereira-Santos M, Costa PR, Assis AM, et al. Obesity and vitamin D deficiency: a systematic review and meta-analysis. Obes Rev 2015; 16: 341-9. https://doi.org/10.1111/obr.12239 PMid:25688659 |
||||
| 14. Karlsson S, Indriðason Ó, Franzson L, et al. Afleiðingar og orsakir afleidds kalkvakaóhófs meðal fullorðinna á höfuðborgarsvæðinu. Læknablaðið 2005; 91: 161-9. | ||||
| 15. Asghari G, Khalaj A, Ghadimi M, et al. Prevalence of Micronutrient Deficiencies Prior to Bariatric Surgery: Tehran Obesity Treatment Study (TOTS). Obes Surg 2018; 28: 2465-72. https://doi.org/10.1007/s11695-018-3187-y PMid:29520704 |
||||
| 16. Ben-Porat T, Weiss R, Sherf-Dagan S, et al. Nutritional Deficiencies in Patients with Severe Obesity before Bariatric Surgery: What Should Be the Focus During the Preoperative Assessment? J Acad Nutr Diet 2020; 120: 874-84. https://doi.org/10.1016/j.jand.2019.10.017 PMid:31892499 |
||||
| 17. Fox A, Slater C, Ahmed B, et al. Vitamin D Status After Gastric Bypass or Sleeve Gastrectomy over 4 Years of Follow-up. Obes Surg 2020; 30: 1473-81. https://doi.org/10.1007/s11695-019-04318-0 PMid:31820405 |
||||
| 18. Vivan MA, Kops NL, Fulber ER, et al. Prevalence of Vitamin D Depletion, and Associated Factors, among Patients Undergoing Bariatric Surgery in Southern Brazil. Obes Surg 2019; 29: 3179-87. https://doi.org/10.1007/s11695-019-03963-9 PMid:31129880 |
||||
| 19. Goldner WS, Stoner JA, Thompson J, et al. Prevalence of vitamin D insufficiency and deficiency in morbidly obese patients: a comparison with non-obese controls. Obes Surg 2008; 18: 145-50. https://doi.org/10.1007/s11695-007-9315-8 PMid:18175194 |
||||
| 20. Parrott J, Frank L, Rabena R, et al. American Society for Metabolic and Bariatric Surgery Integrated Health Nutritional Guidelines for the Surgical Weight Loss Patient 2016 Update: Micronutrients. Surg Obes Relat Dis 2017; 13: 727-41. https://doi.org/10.1016/j.soard.2016.12.018 PMid:28392254 |
||||
| 21. Gunnarsson Ö, Indriðason Ó, Franzson L, et al. D-vítamínbúskapur fullorðinna Íslendinga. Læknablaðið 2004; 90:2 9-36. | ||||
| 22. Aspray TJ, Bowring C, Fraser W, et al. National Osteoporosis Society vitamin D guideline summary. Age Ageing 2014; 43: 592-5. https://doi.org/10.1093/ageing/afu093 PMid:25074538 |
||||
| 23. Institute of Medicine Committee to Review Dietary Reference Intakes for Vitamin D, Calcium. The National Academies Collection: Reports funded by National Institutes of Health. In: Ross AC, Taylor CL, Yaktine AL, Del Valle HB, editors. Dietary Reference Intakes for Calcium and Vitamin D. National Academies Press, Washington 2011. | ||||
| 24. Bacci V, Silecchia G. Vitamin D status and supplementation in morbid obesity before and after bariatric surgery. Exp Rev Gastroenterol Hepatol 2010; 4: 781-94. https://doi.org/10.1586/egh.10.69 PMid:21108597 |
||||
| 25. Ducloux R, Nobécourt E, Chevallier J-M, et al. Vitamin D Deficiency Before Bariatric Surgery: Should Supplement Intake Be Routinely Prescribed? Obes Surg 2011; 21: 556-60. https://doi.org/10.1007/s11695-010-0352-3 PMid:21234699 |
||||
| 26. Johnson LM, Ikramuddin S, Leslie DB, et al. Analysis of vitamin levels and deficiencies in bariatric surgery patients: a single-institutional analysis. Surg Obes Relat Dis 2019; 15: 1146-52. https://doi.org/10.1016/j.soard.2019.04.028 PMid:31202681 |
||||
| 27. Lefebvre P, Letois F, Sultan A, et al. Nutrient deficiencies in patients with obesity considering bariatric surgery: A cross-sectional study. Surg Obes Relat Dis 2014; 10: 540-6. https://doi.org/10.1016/j.soard.2013.10.003 PMid:24630922 |
||||
| 28. Peterson LA, Cheskin LJ, Furtado M, et al. Malnutrition in Bariatric Surgery Candidates: Multiple Micronutrient Deficiencies Prior to Surgery. Obes Surg 2016; 26: 833-8. https://doi.org/10.1007/s11695-015-1844-y PMid:26297429 |
||||
| 29. Dalcanale L, Oliveira CP, Faintuch J, et al. Long-term nutritional outcome after gastric bypass. Obes Surg 2010; 20: 181-7. https://doi.org/10.1007/s11695-009-9916-5 PMid:19705207 |
||||
| 30. Goltzman D, Mannstadt M, Marcocci C. Physiology of the Calcium-Parathyroid Hormone-Vitamin D Axis. Front Horm Res 2018; 50: 1-13. https://doi.org/10.1159/000486060 PMid:29597231 |
||||
| 31. Alvarez-Leite JI. Nutrient deficiencies secondary to bariatric surgery. Curr Opin Clin Nutr Metabol Care 2004; 7: 569-75. https://doi.org/10.1097/00075197-200409000-00010 PMid:15295278 |
||||
| 32. Arias PM, Domeniconi EA, Garcia M, et al. Micronutrient Deficiencies After Roux-en-Y Gastric Bypass: Long-Term Results. Obes Surg 2020; 30: 169-73. https://doi.org/10.1007/s11695-019-04167-x PMid:31502183 |
||||
| 33. Blom-Hogestol IK, Hewitt S, Chahal-Kummen M, et al. Bone metabolism, bone mineral density and low-energy fractures 10years after Roux-en-Y gastric bypass. Bone 2019; 127: 436-45. https://doi.org/10.1016/j.bone.2019.07.014 PMid:31323430 |
||||
| 34. Compher CW, Badellino KO, Boullata JI. Vitamin D and the bariatric surgical patient: a review. Obes Surg 2008; 18: 220-4. https://doi.org/10.1007/s11695-007-9289-6 PMid:18176832 |
||||
| 35. Parker J, Hashmi O, Dutton D, et al. Levels of vitamin D and cardiometabolic disorders: systematic review and meta-analysis. Maturitas 2010; 65: 225-36. https://doi.org/10.1016/j.maturitas.2009.12.013 PMid:20031348 |
||||
| 36. Schaaf C, Gugenheim J. Impact of Preoperative Serum Vitamin D Level on Postoperative Complications and Excess Weight Loss After Gastric Bypass. Obes Surg 2017; 27: 1982-5. https://doi.org/10.1007/s11695-017-2600-2 PMid:28210963 |
||||
| 37. Ben-Porat T, Elazary R, Yuval JB, et al. Nutritional deficiencies after sleeve gastrectomy: can they be predicted preoperatively? Surg Obes Relat Dis 2015; 11: 1029-36. https://doi.org/10.1016/j.soard.2015.02.018 PMid:25857443 |
||||
| 38. Muschitz C, Kocijan R, Haschka J, et al. The Impact of Vitamin D, Calcium, Protein Supplementation, and Physical Exercise on Bone Metabolism After Bariatric Surgery: The BABS Study. J Bone Miner Res 2016; 31: 672-82. https://doi.org/10.1002/jbmr.2707 PMid:26350034 |
||||
| 39. Schiavo L, Pilone V, Rossetti G, et al. Correcting micronutrient deficiencies before sleeve gastrectomy may be useful in preventing early postoperative micronutrient deficiencies. International journal for vitamin and nutrition research Int J Vitam Nutr Res 2019; 89: 22-8. https://doi.org/10.1024/0300-9831/a000532 PMid:30694119 |
||||
| 40. Iglar PJ, Hogan KJ. Vitamin D status and surgical outcomes: a systematic review. Pat Saf Surg 2015; 9: 14. https://doi.org/10.1186/s13037-015-0060-y PMid:25926889 PMCid:PMC4413543 |
||||
| 41. Ráðleggingar um mataræði fyrir fullorðna og börn frá tveggja ára aldri. Embætti landlæknis, Reykjavík 2014. | ||||
| 42. Grundvöllur ráðlegginga um mataræði og ráðlagðir dagskammtar næringarefna. Embætti landlæknis, Reykjavík 2015. | ||||
| 43. Hvað borða Íslendingar? Könnun á mataræði Íslendinga 2010-2011. Embætti landlæknis, Reykjavík 2012. | ||||
Tafla I. Meðalstyrkur, staðalfrávik (SF) og fjöldi einstaklinga (hlutfall) með ófullnægjandi D-vítamínstöðu og D-vítamínskort.
Tafla II. Meðalstyrkur kalkkirtilshormóns (PTH), staðalfrávik (SF) og fjöldi einstaklinga (hlutfall) með hækkun á
PTH >65 pg/ml.