4. tbl. 107. árg. 2021
Fræðigrein
Skyndileg meðvitundarskerðing vegna lokunar á æð Percherons - sjúkratilfelli
Sudden loss og consciousness due to attery of Percheron infarction
Höfundar fengu samþykki sjúklingsins fyrir þessari umfjöllun og birtingu.
Ágrip
Brátt heilaslag á grunni lokunar á Percheron slagæðar til miðheila og stúku er sjaldgæf og snúin greining vegna ósértækra klínískra einkenna. Skjót greining og meðferð er afar mikilvæg þar sem um er að ræða brátt og alvarlegt ástand. Hér er kynnt tilfelli ungrar konu sem fékk skyndilegan höfuðverk og skerta meðvitund. Sjáöldur voru misvíð og brugðust illa við ljósáreiti og iljaviðbrögð voru jákvæð beggja megin. Fram komu flogalíkar hreyfingar í öllum útlimum. Tölvusneiðmynd af heila og heilaæðum var eðlileg en bráð segulómun sýndi byrjandi drep í stúku beggja megin. Á grunni einkenna og segulómunar fékk sjúklingur segaleysandi meðferð í æð 70 mínútum eftir komu á bráðamóttöku og náði sér að fullu.
Greinin barst til blaðsins 22. desember 2020, samþykkt til birtingar 9. mars 2021
Inngangur
Heilastofn og stúka (thalamus) eru meðal þeirra svæða heilans sem nauðsynleg eru til að viðhalda lífsnauðsynlegri starfsemi eins og meðvitund, eðlilegum hjartslætti og öndun. Það er því alvarlegt ástand þegar röskun verður á starfsemi þessara svæða. Heilastofn og hliðlægir kjarnar stúkunnar (paramedian thalami) eru háðir blóðflæði frá aftari blóðveitu (posterior circulation). Í vissum tilvikum er ákveðinn líffærafræðilegur breytileiki til staðar þar sem svokölluð Percheron-slagæð nærir báða hiðlæga kjarna stúkunnar og framlæga hluta miðheilans. Lokun á þessari einu æð veldur því mjög alvarlegum og jafnvel lífshótandi einkennum. Heilaslag á grunni lokunar Percheron-slagæðar er sjaldgæft, talið vera um 0,1-2,0% allra blóðþurrðarslaga.1-3 Þar sem lokun á æðarinnar sést sjaldan á æðamyndum auk ósértækra einkenna sjúklings á borð við meðvitundarleysi getur greining tafist og þar með stofnað lífi sjúklings í hættu.
Tilfelli
Hraust 21 árs kona var flutt á bráðamóttöku Landspítalans vegna skyndilegs höfuðverkjar, rugls og sljóleika. Einkenni hófust þegar hún beygði sig niður til að reima skóna. Við komu á bráðamóttöku var hún meðvitundarlaus með fjögur stig á Glasgow coma skala - opnaði ekki augu við áreiti, hreyfði útlimi við sársaukaáreiti en staðsetti ekki áreitið og svaraði engu munnlega (E1M2V1). Hún var með reglubundna kippi í öllum útlimum.
Sjáöldur voru misvíð (hægra > vinstra) og brugðust seint og illa við ljósáreiti, var vinstri handleggur í útréttri stöðu (decerebrate posturing) og hún var með jákvætt iljaviðbragð beggja megin (Babinskis-teikn). Engin ummerki voru um áverka eða nýlegar aðgerðir.
Lífsmörk voru eðlileg og engin sýkingarmerki sjáanleg. Hún var í eðlilegum takti á hjartalínuriti. Sjúklingur hafði sögu um legslímuflakk og einu ávísuðu lyfin voru getnaðarvarnarpillan. Ekki var þekkt saga um lyfja-, vímuefna- eða áfengismisnotkun, fyrri flog, háþrýsting, höfuðverki eða mígreni. Enginn þekktur blæðingarkvilli var til staðar.
Skyndilegur höfuðverkur við upphaf einkenna vakti strax grun um innanskúmsblæðingu (SAH) og reglubundir kippir í útlimum vöktu grun um flog. Fyrstu blóðprufur (blóðhagur, sölt, sykur og laktat) voru eðlilegar. Tölvusneiðmynd af heila var eðlileg og engin ummerki voru um innanskúmsblæðingu eða blóðþurrð í heila. Tölvusneiðmynd af heilaæðum sýndi hvorki merki um æðagúla né stóræðalokun. Bráð segulómun af heila (mynd 1) sýndi flæðiskerðingu í hliðlægum kjörnum stúkunnar beggja megin og efsta hluta heilastofnins, FLAIR-myndraðir voru eðlilegar.
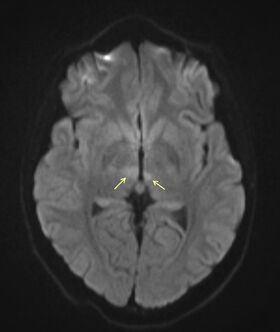
 Mynd 1. Segulómun (DWI) af heila sem var tekin innan við tveimur klukkustundum eftir upphaf einkenna sýndi aukið segulskyn í hliðlægum kjörnum stúka beggja megin (örvar). Slíkt útlit á DWI myndaröð bendir sterklega til blóðflæðiskerðingar á þessum svæðum.
Mynd 1. Segulómun (DWI) af heila sem var tekin innan við tveimur klukkustundum eftir upphaf einkenna sýndi aukið segulskyn í hliðlægum kjörnum stúka beggja megin (örvar). Slíkt útlit á DWI myndaröð bendir sterklega til blóðflæðiskerðingar á þessum svæðum.
Vegna meðvitundarskerðingar var sjúklingur barkaþræddur og settur í öndunarvél. Tveimur klukkustundum eftir upphaf einkenna fékk hún segaleysandi meðferð í æð með tPA (0,9mg/kg) og var undir nánu eftirliti á gjörgæslu.
Skömmu eftir innlögn á gjörgæslu náði sjúklingur aukinni meðvitund og var tekin úr öndunarvél. Tveimur klukkustundum og 55 mínútum eftir gjöf segaleysandi meðferðar var sjúklingur með fulla meðvitund, fyllilega áttuð og án brottfallseinkenna frá taugakerfi. Tölvusneiðmynd daginn eftir sýndi 8 mm lágþétt svæði í hægri stúku (mynd 2) og ný segulómun sýndi óbreytt útlit frá fyrri mynd. Vélindahjartaómun sýndi op á milli gátta (patent foramen ovale, PFO) með flæði frá hægri til vinstri. Önnur uppvinnsla, blóðþrýstingsmælingar, 24 klukkustunda hjartsláttarsíriti, blóðprufur, þar á meðal storkumælingar, sjálfsónæmismótefni (anti-cardiolipin IgM og IgG, lupus mótefni), blóðsykurs- og kólesterólmælingar voru eðlilegar.
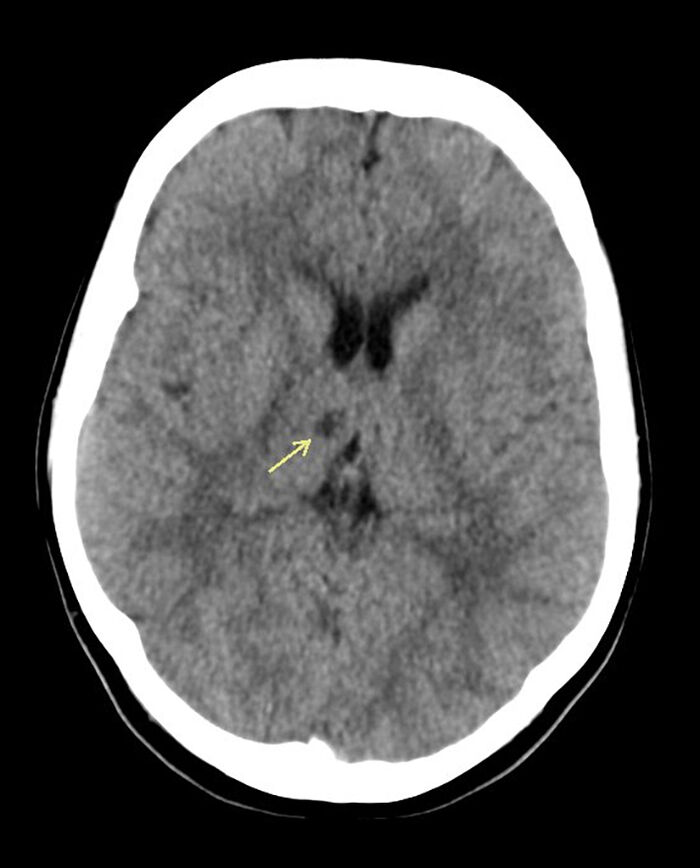
Mynd 2. Tölvusneiðmynd af heila sem tekin var daginn eftir upphaf einkenna sýndi 8 mm lágþétt svæði hliðlægt við hægri stúku (ör). Engin merki voru um blæðingu í heilavef.
Sjúklingur útskrifaðist heim á hjartamagnýli og fór síðar í lokun á PFO. Í eftirliti þremur mánuðum síðar hafði sjúklingur einstaka sinnum fundið fyrir vægum svima en var annars einkennalaus.
Umræða
Truflun á starfsemi heilastofns og stúku er alvarlegt ástand og jafnvel lífshótandi. Þessi svæði heilans gegna mikilvægu hlutverki í að viðhalda meðvitund og annarri lífsnauðsynlegri starfsemi eins og öndun og hjartslætti. Einkenni blóðflæðitruflunar til þessara svæða heilans eru oft á tíðum ósértæk og því mikilvægt að setja brátt heilaslag ofarlega á mismunagreiningalistann þegar meðvitundarskertur sjúklingur er metinn á bráðamóttöku.
Í bráðri alvarlegri heilablóðþurrð er tímaramminn þröngur. Því er nauðsynlegt að greina ástandið skjótt og vel svo unnt sé að veita nauðsynlega meðferð. Þar kemur helst að gagni klínísk grunsemd þess sem skoðar sem og gott aðgengi að nauðsynlegri myndgreiningu.
Blóðþurrð í heila á grunni lokunar á Percheron slagæð er sjaldgæfur kvilli, talinn vera um 0,1 – 2,0% allra blóðþurrðarslaga1-3 en allt að fimmtungur blóðþurrðarslaga hjá ungu fólki (18-45 ára).2 Þessir sjúklingar eru oft með litla eða enga áhættuþætti hjarta- og æðasjúkdóma (mígreni 14%, getnaðarvarnarlyf 17%).2
Í þessu tilfelli var líkamsstaða sjúklings við upphaf einkenna (að beygja sig fram) talin styðja PFO sem orsakavald. Klínísk einkenni blóðþurrðar vegna lokunar í æð Percherons geta verið ósértæk og án áberandi brottfallseinkenna frá taugakerfi. Ennfremur eru fyrstu myndgreiningar af heila (bráð tölvusneiðmynd af heila og heilaæðum) oftast eðlilegar.
Í því tilfelli sem hér var lýst voru aðrar mismunagreiningar ofarlega á lista; blæðing vegna skyndilegs höfuðverkjar og síflog vegna kippa í útlimum. Eðlileg tölvusneiðmynd af heila innan sex klukkustunda frá upphafi einkenna útilokar nær alveg blæðingu. Eins voru heilaæðar eðlilegar og engin merki um stóræðasega.
Önnur mismunagreining var síflog (status epilepticus) á grunni reglubundinna kippa í útlimum auk meðvitundarskerðingar. Hins vegar var laktat og sýrustig í blóði eðlilegt og síflog því ólíkleg skýring einkenna. Vísbendingar um truflun í heilastofni voru: misvíð sjáöldur, jákvætt iljateikn beggja vegna, útrétt staða á vinstri handlegg og kippir í útlimum sem geta sést við blóðþurrð í heilastofni.
Segulómun af heila staðfesti þann grun og misræmi á milli DWI og FLAIR myndraða (óeðlileg DWI, eðlileg FLAIR) benti sterklega til bráðrar blóðþurrðar á þessum svæðum heilans.4 Eins benti þessi dreifing blóðþurrðar til lokunar á Percheron-æðinni. Bráð segulómun af heila var afar mikilvæg í greiningarferlinu og gott aðgengi að þeirri rannsókn var lykillinn að því að meðferð var gefin skjótt.
Þetta tilfelli undirstrikar mikilvægi þess að íhuga lokun á æð Percherons sem mismunagreiningu þegar ungt fólk kemur á bráðamóttöku vegna skyndilegrar meðvitundarskerðingar. Tilfellið undirstrikar enn fremur mikilvægi bráðrar segulómunar til að geta greint heilablóðþurrð og veitt segaleysandi meðferð innan þröngs tímaramma. Hefði þessi sjúklingur ekki fengið viðunandi meðferð er mjög líklegt að óafturkræfur skaði á heilastofni hefði skert lífsgæði til frambúðar eða jafnvel valdið dauða.
Heimildir
| 1. Kumral E, Evyapan D, Balkir K, et al. Bilateral thalamic infarction. Clinical, etiological and MRI correlates. Acta Neurol Scand 2001; 103: 35-42. https://doi.org/10.1034/j.1600-0404.2001.00141.x PMid:11153886 |
||||
| 2. Pezzini A, Del Zotto E, Archetti S, et al. Thalamic infarcts in young adults: relationship between clinical-topographic features and pathogenesis. Eur Neurol 2002; 47: 30-6. https://doi.org/10.1159/000047944 PMid:11803190 |
||||
| 3. Lazzaro NA, Wright B, Castillo M, et al. Artery of percheron infarction: imaging patterns and clinical spectrum. AJNR Am J Neuroradiol 2010; 31: 1283-9. https://doi.org/10.3174/ajnr.A2044 PMid:20299438 |
||||
| 4. Odland A, Saervoll P, Advani R, et al. Are the current MRI criteria using the DWI-FLAIR mismatch concept for selection of patients with wake-up stroke to thrombolysis excluding too many patients? Scand J Trauma Resusc Emerg Med 2015; 23: 22. https://doi.org/10.1186/s13049-015-0101-7 PMid:25888410 PMCid:PMC4336733 |
||||