Fræðigreinar
Frumárangur kransæðavíkkana hjá sjúklingum með sykursýki á Íslandi
Ágrip
Inngangur: Erlendar rannsóknir benda til þess að frumárangur kransæðavíkkana sé lakari hjá sykursjúkum en öðrum kransæðasjúklingum og fylgikvillar og endurþrengsli algengari. Því var gerður samanburður á þessu hér á landi. Efniviður og aðferðir: Á árunum 1987-2002 voru gerðar 4435 kransæðavíkkanir, þar af 377 (8,5%) hjá sykursjúkum. Sjúkraskrár voru kannaðar afturvirkt með tilliti til klínískra þátta, frumárangurs kransæðavíkkunar, og fylgikvilla á sjúkrahúsi.
Niðurstöður: Hlutfallsleg tíðni sykursjúkra sem fóru í kransæðavíkkun jókst á rannsóknartímabilinu úr 5,7% í 10,6% (p=0,001). Hjá sykursjúkum í samanburði við sjúklinga án sykursýki var meðalaldur hærri (64 ± 10 á móti 62 ±10 ár; p=0,002) og konur voru hlutfallslega fleiri. Meðal sykursjúkra var tíðni háþrýstings, hækkaðs kólesteróls og virkrar reyktóbaksfíknar hærri. Algengara var að sykursjúkir hefðu fyrri sögu um hjartadrep, opna hjáveituaðgerð, kransæðavíkkun, hvikula hjartaöng og þriggjaæða sjúkdóm. Klínísk endurþrengsli sem aftur þurftu víkkunaraðgerð voru ekki marktækt algengari hjá sjúklingum með sykursýki í samanburði við aðra (13,3% á móti 10,8%; p= 0,15). Frumárangur kransæðavíkkana var jafn góður hjá sjúklingum með og án sykursýki (93% á móti 92%). Þörf á bráðri hjáveituaðgerð eftir víkkun var sambærileg hjá hópunum, en meðal sykursjúkra var meira en þreföld hækkun á kreatínínkínasa-MB fátíðari. Hins vegar var dánartíðni í sjúkrahúslegu marktækt hærri hjá sykursjúkum en öðrum (1,1% á móti 0,3%; p=0,04). Í fjölþáttagreiningu voru marktækir spáþættir fyrir dauða í sjúkrahúslegu: Bráð kransæðavíkkun vegna ST-hækkunar hjartadreps, fjöldi þrengdra kransæða, sykursýki og aldur, en greind kólesterólhækkun var verndandi þáttur.
Ályktun: Frumárangur kransæðavíkkana hér á landi er sambærilegur hjá sjúklingum með og án sykursýki. Fáir sjúklingar létust í kjölfar kransæðavíkkunar, en hjá sykursjúkum var dánartíðni í sjúkrahúslegu þó hærri en hjá öðrum sjúklingum.
English Summary |
| Danielsen R, Eyjólfsson K Percutaneous coronary intervention in icelandic diabetic patients Læknablaðið 2004; 90: 227-32 Introduction: Several studies suggest that the primary success of percutaneous coronary intervention (PCI) is less in diabetic patients than others and that complications and restenosis are more frequent. This was therefore assessed in icelandic diabetic patients. Methods: From 1987 to 2002 a total of 4435 PCI´s were performed and of these 377 (8.5%) were in diabetic patients. The clinical background of the patients, primary success after PCI, and in-hospital complications, were retrospectively assessed. Results: The relative frequency of diabetics undergoing PCI increased significantly during the study period from 5.7% to 10.6% (p=0.001). In diabetic compared with non-diabetic patients, the mean age was higher (64 ± 10 versus 62 ± 10 years; p=0.002), and women were more frequent. Hypertension and hypercholesterolaemia were more common in the diabetics and a larger proportion of them were current smokers. Further more, diabetics more frequently had a previous history of myocardial infarction, coronary artery bypass surgery, PCI, unstable angina and triple-vessel disease. The overall use of stents was similar in the groups, as was PCI for clinical restenosis (13.3% versus 10.8%; p=0.15). The primary success rate was comparable in diabetics and non-diabetics (93% versus 92%). The need for acute coronary bypass post-PCI was similar in the groups, whereas diabetics more rarely had a three fold increase in creatinine kinase-MB values. Overall, in-hospital mortality was low (0.4%), but higher in diabetic than non-diabetic patients (1.1% versus 0.3%; p=0.04). By multivariate analysis, significant independent predictors of in-hospital mortality were: Primary PCI for acute ST-elevation infarction, number of stenotic coronary vessels, diabetes and age, while the presence of hypercholesterolemia was an inverse predictor. Conclusion: The primary success rate for PCI is comparable in icelandic diabetic and non-diabetic patients. Although few patients died in hospital after PCI, the diabetic patients did have a higher in-hospital mortality rate. Key words: percutaneous coronary intervention, diabetes, primary success, complications. Correspondance: Ragnar Danielsen, ragnarda@landspitali.is |
Inngangur
Æðakölkunarsjúkdómar er algengir hjá sjúklingum með sykursýki og þeir fá oftar kransæðasjúkdóm og hjartadrep en einstaklingar sem ekki hafa sykursýki (1, 2). Langtímahorfur sjúklinga með greinda sykursýki eru svipaðar og hjá þeim sem ekki hafa sykursýki en hafa fengið hjartaáfall og fylgikvillar og dánarlíkur sykursjúkra eftir hjartadrep eru meiri en hjá öðrum (2, 3). Dauði í sjúkrahúslegu eftir opna hjáveituaðgerð á kransæðum er algengari hjá sykursjúkum og langtímahorfur þeirra taldar verri en hjá sjúklingum sem ekki hafa sykursýki (4-6). Frumárangur kransæðavíkkana hjá sykursjúkum, með og án notkunar stoðneta, hefur ýmist verið talinn verri eða svipaður og hjá sjúklingum án sykursýki, en langtímaárangur virðist í flestum uppgjörum lakari (7-10). Ýmsar rannsóknir hafa sýnt að hjá sykursjúkum virðist langtímaárangur hjáveituaðgerða betri en eftir kransæðavíkkanir, áður en farið var að nota stoðnet, en með vaxandi notkun stoðneta hefur sá munur minnkað og er nú svipaður hvað varðar lífshorfur (7, 8). Algengi sykursýki fer vaxandi í heiminum og þar með fjöldi sykursjúkra með kransæðasjúkdóm sem mun þurfa á kransæðaviðgerð að halda (8).Tilgangur núverandi rannsóknar var að bera saman hérlendis frumárangur kransæðavíkkunaraðgerða, fylgikvilla og dauða í sjúkrahúslegu hjá sjúklingum með eða án sykursýki á árunum 1987-2002.
Efniviður og aðferðir
Sjúkraskrár sjúklinga sem komið hafa til kransæðavíkkunaraðgerðar á Landspítala Hringbraut voru kannaðar afturvirkt frá árinu 1987, er víkkunaraðgerðir hófust, og út árið 2002. Á þessu tímabili voru gerðar alls 4435 kransæðavíkkanir, þar af 377 (8,5%) hjá sjúklingum með sykursýki. Eftirfarandi þættir voru kannaðir í sjúkraskrám: Aðalatriði úr sjúkrasögu, klínískt ástand sjúklings og aðalábending fyrir aðgerð, upplýsingar um áhættuþætti, niðurstöður kransæðamyndatöku, tæknileg framkvæmd aðgerðarinnar, árangur, fylgikvillar og öll dauðsföll í sjúkrahúslegu eftir kransæðavíkkun, aðgerðartengd sem önnur. Sýkursýki var talin staðfest ef hún var greind af lækni þegar sjúklingur kom til víkkunaraðgerðar eða í þeirri sjúkrahúslegu, en í uppgjöri er ekki greint á milli tegundar I eða II af sykursýki. Í núverandi rannsókn voru bornir saman sjúklingar með eða án sykursýki á öllu tímabilinu. Rannsóknin er undirrannsókn og framhald afturvirkrar könnunar um kransæðavíkkanir á Íslandi er áður hefur verið gerð og birt með samþykki fyrrverandi Tölvunefndar og Siðanefndar Landspítala, og einnig tilkynnt Persónuvernd (11). Í þessu uppgjöri er fullnægjandi víkkunarárangur skilgreindur sem minni en 50% þvermálsþrengsli eftir aðgerð. Víkkun telst heppnuð að hluta ef fullnægjandi árangur náðist á einum þrengslum, en 50% eða meiri þvermálsþrengsli eru áfram til staðar á öðrum víkkunarstað í sömu eða annarri æð. Ófullnægjandi víkkun telst aðgerð þar sem eftir eru 50% eða meiri þvermálsþrengsli. Endurþrengsli eru skilgreind sem 50% eða meiri þvermálsþrengsli við endurmat á þrengslum sem áður hafa verið fullnægjandi víkkuð. Eftir víkkunaraðgerð er klínískt hjartadrep staðfest ef hjartaenzým (kreatínkínasi (CK) og/eða CK-MB) hækka þrefalt eða meira frá viðmiðunargildi fyrir víkkun, og nýjar ST- breytingar og/eða Q-takkar þróast í hjartalínuriti borið saman við rit fyrir víkkun.
Í heildaruppgjöri eru skráðir allir sjúklingar sem áður höfðu fengið segaleysandi meðferð vegna kransæðastíflu í dreptengdri æð sem síðar var víkkuð. Framkvæmd kransæðavíkkunar var skilgreind á eftirfarandi hátt: Valin (elective) ef sjúklingur var innkallaður til aðgerða; bráð (acute) ef hún var gerð sama dag og sjúklingur kom brátt á sjúkrahús (óháð því hvort sjúklingur var klínískt með hvikula hjartaöng eða ekki); hálfbráð (semiacute) ef hún var gerð í sömu sjúkrahúslegu; björgunarvíkkun (salvage PCI) ef síðasta meðferðarúrræði og hjáveituaðgerð ekki talin koma til greina; raðvíkkun (serial PCI) ef gerð var víkkun á mörgum þrengslum á mismunandi dögum; áhlaupsvíkkun (ad hoc) ef hún var gerð strax í kjölfar kransæðamyndatöku. Bráð kransæðavíkkun hjá sjúklingum með ST-hækkunar hjartadrep (primary PCI) var skráð sérstaklega.
Tölfræðilegur samanburður milli hópa var gerður með kíkvaðrat prófi, Fisher's nákvæmnisprófi, eða t-prófi eftir því sem við átti. Meðalgildi eru sýnd með einu staðalfráviki. Fjölþáttagreining (Stepwise backwards logistic regression analysis) var gerð með SPSS tölfræðiforriti (12). Marktækur munur var skilgreindur sem tvíhliða p-gildi minna en 0,05.
Niðurstöður
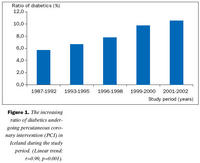
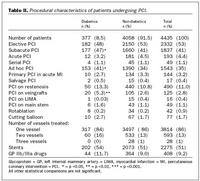
Samanburður á klínískum þáttum (tafla I): Á rannsóknartímabilinu hefur orðið marktæk hlutfallsleg aukning á sjúklingum með sykursýki sem koma í kransæðavíkkun (mynd 1). Í hópi sykursjúkra voru hlutfallslega fleiri konur en karlar og einstaklingar eldri en 65 ára en meðal þeirra sem ekki voru með sykursýki. Meðalaldur sjúklinga með sykursýki var einnig hærri en hjá þeim er voru án sykursýki (64 ± 10 á móti 62 ± 10 ár; p=0,002). Áhættuþættir fyrir æðasjúkdómum voru algengari hjá sjúklingunum með sykursýki: fleiri þeirra reyktu, voru með háþrýsting og hækkað kólesteról. Einnig var fyrri saga um hjartadrep, opna hjáveituaðgerð og kransæðavíkkun algengari hjá hinum sykursjúku. Hlutfallslega fleiri þeirra voru líka greindir með hvikula hjartaöng og þriggja-æðasjúkdóm á kransæðamynd en sjúklingar án sykursýki.Tæknilegir þættir við kransæðavíkkun (tafla II): Hlutfallslega fleiri sjúklingar með sykursýki fóru í hálfbráða víkkun eða áhlaupsvíkkun beint í kjölfar kransæðamyndatöku en sjúklingar án sykursýki. Bráð kransæðavíkkun hjá sjúklingum með ST-hækkunar kransæðastíflu var jafn algeng hjá hópunum. Víkkun á bláæðagræðlingum var algengari hjá sykur-sjúkum en öðrum sjúklingum, en víkkun á innanbrjóstveggs slagæðagræðlingi eða aðalstofni vinstri kransæðar var jafn algeng hjá þessum sjúklingahópum. Nokkru algengar var að þrengsli í tveimur æðum væru víkkuð hjá sjúklingum með sykursýki, en enginn þeirra fór í víkkun á þremur æðum. Notkun stoðneta var sambærileg hjá sjúklingum með og án sykursýki, en gjöf glýkóprótein IIb/IIIa blóðflöguhamla var nokkru tíðari hjá hinum sykursjúku (p=0,08).
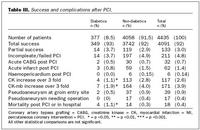
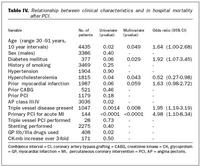
Frumárangur og fylgikvillar við kransæðavíkkun (tafla III): Frumárangur við kransæðavíkkun var jafn góður hjá sjúklingum með sykursýki og öðrum. Tíðni bráðra hjáveituaðgerða vegna fylgikvilla við víkkun var sambærileg hjá sjúklingum með og án sykursýki. Hjartadrep í tengslum við víkkunaraðgerð, greint sem marktæk hækkun á kreatínkínasa (CK og CK-MB), var fátíðari hjá hinum sykursjúku. Af 18 sjúklingum sem létust í sjúkrahúslegu eftir víkkun (0,4%), fóru fjórir í bráða kransæðavíkkun eftir hjartastopp og tveir að auki voru í lostástandi. Dánartíðni í sjúkrahúslegu eftir kransæðavíkkun reyndist hlutfallslega hærri hjá sjúklingum með sykursýki borið saman við aðra sjúklinga. Í fjölþáttagreiningu voru marktækir spáþættir fyrir dauða í sjúkrahúslegu: Bráð kransæðavíkkun vegna ST-hækkunar hjartadreps, fjöldi þrengdra kransæða, sykursýki og aldur, en fyrri saga um hjartadrep hafði minna vægi. Greind blóðfituhækkun virtist hafa verndandi áhrif (tafla IV).
Umræða
Rannsókn þessi staðfestir að hér á landi er frumárangur kransæðavíkkana jafn góður hjá sykursjúkum sem öðrum sjúklingum og helstu fylgikvillar eftir víkkun voru ekki algengari hjá hinum sykursjúku. Hins vegar reyndist sykursýki sjálfstæður áhættuþáttur fyrir dauða í sjúkrahúslegu eftir víkkunaraðgerð.Æðakölkun og áhættuþættir hjá sykursjúkum: Hlutfallslega fleiri af sjúklingunum með sykursýki í núverandi rannsókn voru konur, með tíðari áhættuþætti fyrir æðakölkunarsjúkdómum, útbreiddari kransæðasjúkdóm, og hærri meðalaldur en þeir sem ekki voru með sykursýki. Sykursjúkir fá fyrr en aðrir æðakölkunarsjúkdóm og í kransæðum er hann útbreiddari en hjá sjúklingum án sykursýki og verri hjá konum en körlum (13). Ennfremur er magn æðakölkunar á kransæðaómun meira hjá sykursjúkum en öðrum (14). Margir samverkandi áhættuþættir stuðla að æðakölkun hjá sykursjúkum: Aukin insúlínmótstaða og ínsúlínstyrkur í blóði, háþrýstingur, brenglaðar blóðfitur (lækkað HDL, hækkaðir þríglýseríðar), og hækkað hómócýstein (7, 8, 13). Hækkaður blóðsykur stuðlar að æðaþelsskemmdum og breytingum á eggjahvítusamsetningu æðaveggjarins. Brenglun á storkuþáttum, segaleysandi kerfi líkamans, bólguþáttum, og aukin samloðun blóðflagna eykur hættu á segamyndun hjá sykursjúkum. Hjartadrep er oft þögult hjá sykursjúkum og líkur á endurteknu drepi eru meiri hjá þeim en öðrum sjúklingum (7, 8, 15). Sykursjúkir fá oftar hjartabilun vegna sérstaks hjartavöðvasjúkdóms og eftir hjartadrep eru dánarlíkur þeirra um tvöfalt hærri en hjá þeim sem ekki hafa sykursýki (16, 17). Verri horfur sykursjúkra eftir hjartaáfall má einnig rekja til þess að þeir þróa síður nýjar hjálpargreinar í kransæðakerfinu ef æð lokast (18 ).
Frumárangur kransæðavíkkana og fylgikvillar: Í núverandi rannsókn var frumárangur kransæðavíkkana sambærilegur hjá sjúklingum með og án sykursýki. Er það í samræmi við sumar rannsóknir en andstætt niðurstöðum annarra sem telja frumárangur kransæðavíkkana lakari hjá sykursjúkum (7-10). Í núverandi rannsókn var hækkun á hjartaensímum eða bráð hjáveituaðgerð eftir víkkun ekki algengari hjá sykursjúkum en öðrum eins og oftast er í erlendum rannsóknum (7, 8). Brenglun á storkuþáttum og blóðflögum hjá sjúklingum með sykursýki eykur hættu á smásegamyndun við kransæðavíkkun, sem að hluta skýrir ensýmhækkanir, en notkun blóðþynningarlyfja og blóðflöguhamla dregur úr þeirri hættu (19, 20).
Dauði í sjúkrahúslegu eftir kransæðavíkkun: Í núverandi rannsókn var dánartíðni í sjúkrahúslegu eftir kransæðavíkkun lægri bæði hjá sjúklingum með og án sykursýki en í nýlegri erlendri rannsókn, en þó hlutfallslega hærri hjá hinum sykursjúku (21). Í fjölþáttagreiningu reyndust sykursýki og aðrir klínískir þættir vera sjálfstæðir áhrifavaldar á dánartíðni. Samræmist það niðurstöðum annarra sem að hluta skýra auknar dánarlíkur í sjúkrahúslegu eftir víkkun hjá sykursjúkum út frá fleiri áhættuþáttum og öðrum samhliða sjúkdómum (21). Enn fremur tengist magn eggjahvítumigu hjá sykursjúkum auknum dánarlíkum eftir kransæðavíkkun (22). Óvænt virtist greind kólesterólhækkun minnka dánarlíkur í sjúkrahúslegu eftir víkkun. Verulegur hluti sjúklinga með hækkað kólesteról eru á statínlyfjum, en þekkt er að þau bæta horfur eftir kransæðavíkkun (23).
Endurþrengsli: Í núverandi rannsókn voru kransæðavíkkanir vegna klínískra endurþrengsla um 13% hjá sjúklingum með sykursýki og ekki marktækt algengari en hjá öðrum sjúklingum. Almennt hafa líkur á endurþrengslum eftir kransæðavíkkun hjá sykursjúkum verið á bilinu 35-69% í erlendum rannsóknum (24). Eftir kransæðavíkkun, bæði með og án stoðnets, verður meiri æðaþelsþykknun og örvefsmyndun hjá sykursjúkum en öðrum og endurþrengsli meiri (25). Á kransæðaómun er endurmótun og þangeta kransæða skert hjá sykursjúkum og þar með hæfni kransæða til að viðhalda holrúmi sínu þegar æðakölkun hleðst inn í þær og þrengir (14). Auknar líkur á endurviðgerð á kransæðum hjá sykursjúkum skýrast ekki einvörðungu með meiri endurþrengslum á víkkunarstað, þeir fá líka oftar ný þrengsli annars staðar í kransæðunum (7, 8). Með belgvíkkun voru meiri líkur á æðalokun síðar hjá sykursjúkum en öðrum sjúklingum, einkum hjá þeim sem voru á insúlínmeðferð, og dánarlíkur eru auknar hjá sykursjúkum með endurþrengsli (24, 26). Notkun stoðneta hefur verulega minnkað endurþrengsli eftir víkkun, bæði hjá sjúklingum með og án sykursýki (27). Lyfjahúðuð stoðnet með efnunum sirolimus og paclitaxel minnka enn frekar endurþrengsli og er líklegt að aukin notkun þeirra muni bæta langtímaárangur víkkunaraðgerða hjá sykursjúkum sem öðrum sjúklingum (7, 8, 28).
Víkkun vegna bráðra kransæðaeinkenna: Kransæðavíkkanir eru í vaxandi mæli gerðar hjá sjúklingum með bráð kransæðaeinkenni og reynist frumárangur hjá sykursjúkum í heild svipaður og hjá öðrum sjúklingum (29). Notkun glykóprótein IIb/IIIa blóðflöguhamla hjá sjúklingum með bráð kransæðaeinkenni minnkar líkur á dauða og hjartadrepi í tengslum við kransæðavíkkun (19, 20, 30). Þessi lyf gagnast líka sjúklingum með sykursýki, óháð því hvort þeir fara í kransæðavíkkun eftir gjöf þeirra eða ekki, og var tilhneiging til að nota þau meira hjá sykursjúkum í núverandi uppgjöri (31). Notkun klópídógrels (Plavix®) hjá sjúklingum með bráð kransæðaeinkenni minnkar líkur á dauða og drepi við langtímaeftirlit og ef gerð er kransæðavíkkun eftir gjöf lyfsins er árangur einnig betri hjá sykursjúkum (32). Frumárangur eftir bráða kransæðavíkkun vegna bráðs ST-hækkunar hjartadreps er svipaður hjá sykursjúkum og öðrum sjúklingum, en langtímahorfur lakari (33, 34). Hert blóðsykurstjórnun með insúlíngjöf bætir horfur hjá sykursjúkum með bráða kransæðastíflu, en ekki hefur óyggjandi verið sýnt fram á að góð blóðsykurstjórnun þegar víkkun er gerð bæti skammtíma- eða langtímaárangur (35, 36).
Kransæðavíkkun eða hjáveituaðgerð? Fjöldi rannsókna hefur borið saman árangur kransæðavíkkana og opinna hjáveituaðgerða hjá sjúklingum með og án sykursýki. Eldri rannsóknir báru belgvíkkun án stoðnets saman við hjáveituaðgerðir og reyndist langtímalifun hópanna álíka, en mun meira var um hjartaöng og þörf á endurviðgerð hjá sjúklingum með sykursýki sem fóru í víkkun (7, 8, 37). Í BARI-rannsókninni þar sem gerð var belgvíkkun án ísetningar stoðnets voru betri horfur hjá sykursjúkum eftir hjáveituaðgerð bundnar við þá sem fengu innanbrjóstveggs slagæðagræðling (38). Þótt nýrri uppgjör (ARTS, ERACI-II, SoS) sýni að kransæðavíkkun með notkun stoðnets bæti árangur hjá sykursjúkum er tíðni endurviðgerða almennt hærri en við hjáveituaðgerð (39). Í ARTS-rannsókninni voru kransæðavíkkanir með stoðnetum bornar saman við hjáveituaðgerðir hjá sykursjúkum með fjölæða kransæðasjúkdóm. Dánarlíkur reyndust sambærilegar hjá hópunum, en hjáveituaðgerðirnar komu í heild betur út vegna hærri tíðni endurviðgerða í víkkunarhópnum (40). Heilaáföll og hjartadrep voru ekki algengari í víkkunarhópnum og kostnaður í þeim hópi var til lengri tíma litið ekki meiri en í hjáveituhópnum (40). AWE-SOME-rannsóknin hefur líka sýnt bættan langtímaárangur við kransæðavíkkanir hjá hááhættu sjúklingum með sykursýki í samanburði við hjáveituaðgerðir (41). Athyglisverður er nýlegur samanburður á 20 ára árangri hjáveituaðgerða og kransæðavíkkana sem sýndi að fyrstu átta árin var oftar þörf á enduraðgerð hjá víkkunarhópnum, en eftir það í hjáveituhópnum (42). Niðurstöður FREEDOM-rannsóknarinnar eru væntanlegar en þar er hjá sjúklingum með sykursýki gerður samanburður á kransæðavíkkunum með lyfjahúðuðum stoðnetum og hjáveituaðgerðum (8, 28, 39). Aðrar rannsóknir eru í gangi sem munu meta árangur mismunandi lyfjameðferða, blóðsykurstjórnunar og kransæðaviðgerða hjá sykursjúkum (8, 39). Rétt er að ítreka að víðtæk áhættuþáttameðferð hjá sjúklingum með sykursýki með hertri blóðsykurstjórnun, acetýlsalisýlsýru, beta-blokkerum, ACE-hömlum og statín-lyfjum, hefur þegar sýnt sig að minnka marktækt þróun hjarta- og æðasjúkdóma (3, 43).
Lokaorð
Frumárangur kransæðavíkkana hér á landi er jafn góður hjá sjúklingum með og án sykursýki. Dánartíðni í sjúkrahúslegu eftir víkkunaraðgerð er í heild lág en þó hlutfallslega hærri hjá sykursjúkum en öðrum sjúklingum. Þar sem um fáa sjúklinga er að ræða þarf að túlka þá niðurstöðu með varúð. Þakkir
Sigurlaug Magnúsdóttir hjúkrunarfræðingur aðstoðaði við söfnun gagna og innslátt í tölvuforrit og Ásdís Hildur Jónsdóttir læknaritari við gerð handrits. Thor Aspelund veitti tölfræðilega ráðgjöf.Heimildir
1. Kannel WB, McGee DL. Diabetes and cardiovascular disease: The Framingham Study. JAMA 1979; 241: 2035-8. 2. Haffner SM, Lehto S, Ronnemaa T, Pyorala K, Laakso M. Mortality from coronary heart disease in subjects with type 2 diabets and in nondiabetic subjects with and without prior myocardial infarction. N Engl J Med 1998; 339: 229-34.
3. Butler R, MacDonalds TM, Struthers AD, Morris AD. The clinical implications of diabetic heart disease. Eur Heart J 1998; 19: 1617-27.
4. Salomon NW, Page US, Okies JE, Stephens J, Krause AH, Bigelow JC. Diabetes mellitus and coronary artery bypass. Short-term risk and long-term prognosis. J Thorac Cardiovasc Surg 1983; 85: 264-71.
5. Herlitz J, Wognsen GB, Emanuelsson H, Haglid M, Karlson BW, Karlsson T, et al. Mortality and morbidity in diabetic and non-diabetic patients during a 2-year period after coronary artery bypass grafting. Diabetes Care 1996; 19: 698-703.
6. Stewart RD, Lahey SJ, Levitsky S, Sanchez SC, Campos CT. Clinical and economic impact of diabetes following coronary artery bypass. J Surg Res 1998; 76: 124-30.
7. Kornowski R, Lansky AJ. Current perspectives in interventional treatment strategies in diabetic patients with coronary artery disease (review). Cathet Cardiovasc Intervent 2000; 50: 245-54.
8. Reginelli JP, Bhatt DL. Why diabetics are at risk in percutaneous coronary intervention and the appropriate management of diabetics in interventional cardiology (review). J Invas Cardiol 2002; 14: 2E-11E.
9. Stein B, Weintraub WS, Gebhart SP, Cohen-Bernstein CL, Grosswald R, Liberman HA, et al. Influence of diabetes mellitus on early and late outcome after percutaneous transluminal coronary angioplasty. Circulation 1995; 91: 979-89.
10. Bhaskaran A, Siegel R, Barker B, Underwood P, Breisblatt W, Nuttall A, et al. Stenting during coronary intervention improves procedural and long-term clinical outcomes in diabetics. J Am Coll Cardiol 1999; 33: 97A.
11. Danielsen R, Eyjólfsson K, Sigurðsson AF, Jónmundsson EJ. Árangur kransæðavíkkunaraðgerða á Íslandi 1987-1998. Læknablaðið 2000; 86: 241-9.
12. Henderson J. SPSS made simple. Wadsworth Publishing Company, Belmont, California, 1987.
13. Ellis SG, Narins CR. Problem of Angioplasty in Diabetics. Circulation 1997; 96: 1707-10.
14. Vavuranakis M, Stefanadis C, Toutouzas K, Pitsavos C, Spanos V, Toutouzas P. Impaired compensatory coronary artery enlargement in atherosclerosis contributes to the development of coronary artery stenosis in diabetic patients. An in vivo intravascular ultrasound study. Eur Heart J 1997; 18: 1090-4.
15. Kwaan HC. Changes in blood coagulation, platelet function, and plasminogen-plasmin system in diabetics. Diabetes 1992; 41 (Suppl 2): 32-5.
16. Stone PH, Muller JE, Hartwell T, York BJ, Rutherford JD, Parker CB, et al. The effect of diabetes mellitus on prognosis and serial left ventricular function after acute myocardial infarction: contribution of both coronary disease and diastolic left ventricular dysfunction to the adverse prognosis. The MILIS study group. J Am Coll Cardiol 1989; 14: 49-57.
17. Zuanetti G, Lattini R, Maggioni AP, Santoro L, Franzosi MG. Influence of diabetes on mortality in acute myocardial infarction: Data from GISSI-2 study. J Am Coll Cardiol 1993; 22: 1788-94.
18. Schaper W, Buschmann I. Collateral circulation in diabetes. Circulation 1999; 99: 2224-6.
19. Bhatt DL, Marso SP, Lincoff AM, Wolski KE, Ellis SG, Topol EJ. Abciximab reduces mortality in diabetics following percutaneous coronary intervention. J Am Coll Cardiol 2000; 35: 922-8.
20. Marso SP, Lincoff AM, Ellis SG, Bhatt DL, Tanguay JF, Kleiman NS, et al. Optimizing the percutaneous interventional outcomes for patients with diabetes mellitus: results of the EPISTENT (Evaluation of Platelet IIb/IIIa Inhibitor for Stenting Trial) diabetic substudy. Circulation 1999; 100: 2477-84.
21. Laskey WK, Selzer F, Vlachos HA, Johnston J, Jacobs A, King SB et al. Comparison of in-hospital and one-year outcomes in patients with and without diabetes mellitus undergoing percutaneous catheter intervention (From the National Heart, Lung and Blood Institute Dynamic Registry). Am J Cardiology 2002; 90: 1062-7.
22. Marso SP, Ellis SG, Tuzcu M, Withlow PL, Franco I, Raymond RE, et al. The importance of proteinuria as a determinant of outcome following percutaneous coronary revascularization in diabetics. J Am Coll Cardiol 1999; 33: 1269-77.
23. Elsner M, Walter D, Auch-Schwelk W, Schachinger V. Statin therapy in diabetic patients is associated with reduced clinical event rate and attenuated neointimal proliferation after coronary stenting. Circulation 1999; 100: I365.
24. Van Belle E, Abolmaali K, Bauters C, McFadden EP, Lablanche JM, Bertrand ME. Restenosis, late vessel occlusion and left ventricular function six months after balloon angioplasty in diabetic patients. J Am Coll Cardiol 1999: 34; 476-85.
25. Kornowski R, Mintz GS, Kent KM, Pichard AD, Satler LF, Bucher TA, et al. Increased restenosis in diabetes mellitus after coronary interventions is due to exaggerated intimal hyperplasia. A serial intravascular ultrasound study. Circulation 1997; 95: 1366-9.
26. Van Belle E, Ketelers R, Bauters C, Perie M, Abolmaali K, Richard F, et al. Patency of percutaneous transluminal coronary angioplasty sites at 6-month angiographic follow-up: A key determinant of survival in diabetics after coronary balloon angioplasty. Circulation 2001; 103: 1218-24.
27. Van Belle E, Bauters C, Hubert E, Bodrt JC, Abolmaalik K, Meurice T, et al. Restenosis rates in diabetic patients: a comparison of coronary stenting and balloon angioplasty in native coronary vessels. Circulation 1997; 96: 1454-60.
28. Leon MB, Bakhai A. Drug-eluting stents and glycoprotein IIb/IIIa inhibitors: combination therapy for the future. Am Heart J 2003; 146 (4 Suppl): S13-7.
29. Gowda MS, Vacek JL, Hallas D. One-year outcomes of diabetic versus nondiabetic patients with non-Q-wave acute myocardial infarction treated with percutaneous transluminal coronary angioplasty. Am J Cardiol 1998; 81: 1067-71.
30. Adgey AA. An overview of results of clinical trials with glycoprotein IIb/IIIa inhibitors. Am Heart J 1998; 135: S43-55.
31. Roffi M, Moliterno DJ, Meier B, Powers ER, Grines CL, Di Battiste PM, et al. Impact of different platelet glycoprotein IIb/IIIa receptor inhibitors among diabetic patients undergoing percutaneous coronary intervention: Do Tirofiban and ReoPro Give Similar Efficacy Outcomes Trial (TARGET) 1 year follow-up. Circulation 2002; 105: 2730-6.
32. Mehta SR, Yusuf S, Peters RJ, Bertrand ME, Lewis BS, Natarajan MK, et al. Effects of pretreatment with clopidogrel and aspirin followed by long-term therapy in patients undergoing percutaneous coronary intervention: The PCI-CURE study. Lancet 2001; 358: 527-33.
33. Harjai KJ, Stone GW, Boura J, Mattos L, Chandra H, Cox D, et al. Comparison of outcomes of diabetic and nondiabetic patients undergoing primary angioplasty for acute myocardial infarction. Am J Cardiol 2003; 91: 1041-5.
34. Hasdai D, Granger CB, Srivatsa SS,Criger DA, Ellis SG, Califf RM, et al. Diabetes mellitus and outcome after primary coronary angioplasty for acute myocardial infarction: Lessons from the GUSTO-IIb angioplasty substudy. J Am Coll Cardiol 2000; 35: 1502-12.
35. Malmberg K. Prospective randomised study of intensive insulin treatment on long term survival after acute myocardial infarction in patients with diabetes mellitus. DIGAMI (Diabetes Mellitus, Insulin Glucose Infusion in Acute Myocardial Infarction) Study Group. BMJ 1997; 314: 1512-5.
36. Hasdai D, Rizza RA, Grill DE, Scott CG, Garratt KN, Holmes DR. Glycemic control and outcome of diabetic patients after successful percutaneous coronary revascularization. Am Heart J 2001; 141: 117-23.
37. Brooks RC, Detre KM. Clinical trials of revascularization therapy in diabetics. Curr Opin Cardiol 2000; 15: 287-92.
38. BARI Investigators. Seven-year outcome in the Bypass Angioplasty Revascularization Investigation (BARI) by treatment and diabetic status. J Am Coll Cardiol 2000; 35: 1122-9.
39. Mak KH, Faxon DP. Clinical studies on coronary revascularization in patients with type 2 diabetes (review article). Eur Heart J 2003; 24: 1087-103.
40. Abizaid A, Costa MA, Centemero M, Abizaid AS, Legrand VM, Limet RV, et al. Clinical and economic impact of diabetes mellitus on percutaneous and surgical treatment of multivessel coronary disease patients: insights for the Arterial Revascularization Therapy Study (ARTS) Trial. Circulation 2001; 104: 533-8.
41. Sedlis SP, Morrison DA, Lorin JD, Esposito R, Sethi G, Sacks J, et al. Percutaneous coronary intervention versus coronary bypass graft surgery for diabetic patients with unstable angina and risk factors for adverse outcomes with bypass: outcome of diabetic patients in the AWESOME randomized trial and registry. J Am Coll Cardiology 2002; 40: 1555-66.
42. Van Domburg RT, Foley DP, Breeman A, van Herwerden LA, Serruys PW. Coronary artery bypass graft surgery an percutaneous transluminal coronary angioplasty. Twenty-year clinical outcome. Eur Heart J 2002; 23: 543-9.
43. Gæde P, Vedel P, Larsen N, Jensen GVH, Parving HH, Pedersen O. Multifactorial intervention and cardiovascular disease in patients with type 2 diabetes. N Engl J Med 2003; 348: 383-93.