Fræðigreinar
Starfsreglur Leitarstöðvar Krabbameinsfélagsins 2004
Legháls- og brjóstakrabbameinsleit fer fram í Leitarstöðinni í Reykjavík, á heilsugæslustöðvum og sjúkrastofnunum landsins. Starfsreglur leitarinnar eru settar af yfirlæknum Leitarstöðvar, Frumurannsóknastofu og Röntgendeildar Krabbameinsfélagsins að höfðu samráði við sóttvarnalækni og landlækni sem er eftirlitsaðili leitarstarfsins. Samráð er jafnframt haft við sjálfstætt starfandi kvensjúkdómalækna sem fylgja ákvæðum þessara starfsreglna og konur skoðaðar af þeim eru skráðar í mætingarskrá og á svonefnt eftirlitssvæði Leitarstöðvar. Starfsreglur Leitarstöðvar tóku fyrst gildi í ársbyrjun 1983 (Læknablaðið 1983; 69: 328-33), voru endurskoðaðar 1991 og 1997 (Læknablaðið, Fréttabréf lækna 9/1991; Læknablaðið 1997; 83: 604-8). Þessi endurskoðun tekur gildi 31. janúar 2004.
Leghálskrabbameinsleit
Leghálskrabbameinsleit með töku hefðbundins frumustroks frá leghálsi (Pap-strok) hófst hér á landi í júní 1964. Leitin hefur að mestu beinst að konum á aldrinum 25-69 ára en neðri mörk skoðunaraldurs voru lækkuð í 20 ára aldur árið 1988 vegna fjölgunar forstigsbreytinga meðal yngri kvenna eftir 1980. Konur eru boðaðar í skoðun á Leitarstöðinni og flestöllum heilsugæslustöðvum utan höfuðborgarsvæðisins á tveggja ára fresti en geta komið án boðunar ef þær telja þörf á. Sjálfstætt starfandi kvensjúkdómalæknar taka einnig þátt í þessu starfi. Árangurinn er ótvíræður og kemur fram í að nýgengið hefur lækkað um 65% og dánartíðnin um 76%. Reynslan staðfestir að regluleg mæting og öflugt eftirlit skiptir sköpum hvað árangur leitarstarfsins varðar. Eftir 1990 hefur orðið stöðnun í nýgengi og dánartíðni leghálskrabbameins sem staðfestir að nýsköpunar er þörf í starfsreglum leitarinnar ef ná á frekari ávinningi í leitarstarfinu.
Sannað þykir að smit með hááhættustofnum HPV-veiru (human papilloma virus) sé orsakaþáttur í myndun leghálskrabbameins. Talið er að um 25-40% ungra kvenna smitist af HPV en ónæmiskerfi þeirra myndar mótefni sem eyða í um 92% tilfella veirunni á næstu 18 mánuðum eftir sýkingu. Hjá þeim sem þróa forstigsbreytingar og krabbamein er talið að aðrir þættir þurfi einnig að koma til. Tíðni HPV-sýkinga og forstigsbreytinga fellur hratt með aldri og nær nokkru jafnvægi eftir 40 ára aldur. Viðvarandi HPV-sýking með hááhættustofnum er talin vísbending um þær konur sem eru í hættu að mynda leghálskrabbamein. Aðgengileg er viðurkennd aðferð (HC II) með háu næmi og sértæki til greiningar á þessum veirum.
Ný aðferð "liquid-based cytology" hefur rutt sér til rúms við töku frumustroka frá leghálsi. Þessi tækni felur í sér að í stað þess að strjúka frumum og slími beint á glerplötu (hefðbundið Pap-strok) er frumum og slími komið fyrir í sérstökum vökva. Vökvinn er síðan settur í skilvindu sem aðskilur þær frumur sem þarf að skoða nánar. Talið er að þessi aðferð fækki ófullnægjandi strokum jafnframt því sem nota má vökvann meðal annars til greiningar á HPV og klamydíu.
HPV-bóluefni er nú til athugunar í alþjóðlegri rannsókn, meðal annars alls staðar á Norðurlöndum. Talið er að bólusetning gegn HPV-16/18/31/33/ 45 geti leitt til um 85% lækkunar á nýgengi og um 95% lækkunar á dánartíðni af völdum leghálskrabbameins. Gagnsemi bólusetningar mun verða ljós innan fárra ára og mun þá beinast að ungum konum fyrir kynþroskaaldur. Það er því ljóst að slík bólusetning mun ekki gagnast konum sem nú eru á kynþroskaaldri. Fyrir þær er núverandi krabbameinsleit eini valkosturinn.
Með hliðsjón af orsakasambandi hááhættu HPV-veira og leghálskrabbameins og tækni til að greina slíkar veirur (HC II prófun eða sambærilegt próf) þykir rétt að starfsreglur Leitarstöðvar kveði á um hvenær skynsamlegt sé að beita slíkri prófun. Rannsóknir sýna að slík viðbótargreining kemur aðallega til greina við endurteknar vægar forstigsbreytingar, við eftirlit eftir keiluskurð og við leit hjá konum eftir 35-40 ára aldur sem hafa fyrri sögu um eðlileg frumustrok. Hér á landi er ekki aðgengileg "liquid-based" tækni og þarf því að leitast við að tengja HPV-viðbótargreiningu við starfsreglur á þann hátt að unnt sé að meta áhrif hennar á stigun, vefjagerð og nýgengi leghálskrabbameins. Sóttvarnaráð hefur lýst stuðningi við tillögur Leitarstöðvarinnar hvað varðar HPV-viðbótargreiningu, samanber bréf til ráðherra dagsett 8. janúar 2004.
Nokkrar heimildir
Með röntgenmyndatöku af brjóstum er oft unnt að greina brjóstakrabbamein á byrjunarstigi. Slík myndataka er eina almenna leitaraðferðin sem hefur sannað gildi sitt til lækkunar dánartölu af völdum sjúkdómsins. Með góðri þátttöku kvenna í hópleit með myndatöku er samkvæmt víðtækum samanburðarrannsóknum erlendis, einkum í Svíþjóð, talið fullsannað að almennt megi lækka dánartölu kvenna úr brjóstakrabbameini um að minnsta kosti 25% á aldrinum 50-69 ára, og allar líkur benda til þess að svipað gildi um konur 40-49 ára. Í þessum útreikningum eru teknar með allar konur sem boðin er þátttaka í leit, það er að segja líka þær sem mæta ekki, þannig að ávinningur þeirra sem í raun mæta er örugglega mun meiri, líklega að minnsta kosti 35% á aldrinum 50-69 ára (rannsóknir af öðru tagi benda jafnvel til lækkunar dánartölu um eða yfir 50% hjá þeim sem mæta).
Næmi myndatöku í hópleit er í heild yfir 80% á aldrinum 40-69 ára, en er nokkuð háð aldri (yfir 70% meðal kvenna á fimmtugsaldri, yfir 85% eftir fimm-tugt). Annar meginávinningur hópleitarinnar (auk lækkunar dánartölu) er sá að mun fleiri konum sem greinast með sjúkdóminn á þann hátt stendur til boða takmörkuð skurðaðgerð (fleygskurður) í stað þess að missa allt brjóstið heldur en þeim konum sem grein-ast utan leitar.
Meira en helmingur brjóstakrabbameina sem greinast við hópleit með myndatöku finnast ekki við þreifingu, þar með talin nær öll setkrabbamein (ductal carcinoma in situ - DCIS) sem eru forstig ífarandi krabbameins. Brjóstaþreifing, hvort heldur sem er hjá lækni eða við sjálfskoðun, getur þannig alls ekki komið í stað hópleitar með myndatöku. Konur eru samt eindregið hvattar til þess að skoða brjóst sín reglulega til að fylgjast með breytingum og finna sem fyrst þau mein sem ekki koma fram við myndatöku.
Mjög mikilvægt er að allir starfsmenn heilbrigðis-þjónustu hvetji konur til að nýta sér brjóstakrabba-meinsleit reglulega til að sem bestur árangur náist, svo og að leita strax læknis ef þær verða varar við grunsamleg einkenni frá brjóstum.
Nokkrar heimildir
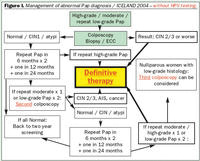
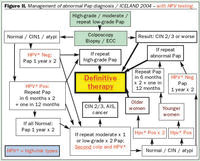
Eftirliti eftir fyrstu greiningu forstigsbreytinga í frumustroki er lýst í lið 2 en eftirliti forstigsbreytinga í vefjasýnum í liðum 3-7. Til glöggvunar fylgja flæðirit sem lýsa eftirliti og meðferð forstigsbreyting í vefjasýnum án HPV-prófunar (liðir 3-6; mynd 1) og með HPV-prófun (liður 7; mynd 2).
Þar til niðurstaða heilbrigðisyfirvalda liggur fyrir varðandi fjármögnun HPV-prófunar verður stuðst við greiningarferil án HPV-prófunar (liður 3-6; mynd 1). Liður 8 fjallar um notkun HPV-greiningar við hefðbundna leit og er jafnframt háður fjárveitingum hins opinbera.
Nafngift fyrir frumubreytingar: WHO (Bethesda) flokkun:
- Mikil forstigsbreyting (high-grade): Dysplasia III + CIS (HSIL) / AIS / cancer suspect
- Meðalsterk forstigsbreyting (moderate): Dysplasia II (HSIL), dysplasia NOS (ASC-H)
- Væg forstigsbreyting (low-grade): Dysplasia I + koilocytosis (LSIL)/ atypia (ASC-US / AGUS)
Nafngift fyrir vefjabreytingar: CIN flokkun:
- Meðalsterk eða mikil vefjabreyting (moderate to high-grade): CIN II-III / AIS / cancer suspect
- Væg vefjabreyting (low-grade): CIN I, koilocytotic atypia
Skilgreining endanlegrar meðferðar:
(1)Keila (Hnífur / LEEP / LASER); (2) Total hysterectomy
HPV-greining: Leit að hááhættustofnum með HC II eða sambærilegu prófi.
1. Skipulag leitar
Konur eru boðaðar til leitar á aldrinum 20 til 69 ára. Skoðun er framkvæmd af lækni eða ljósmóður (með viðbótarmenntun) sem tekur frumustrok frá leghálsi og þreifar á líffærum í grindarholi. Frumustrok tekin utan hefðbundinnar leitar eru skráð og er þeim konum fylgt eftir og þær meðhöndlaðar í samræmi við þessar starfsreglur.
1.1. Tímabil milli skoðana í leit.
Konur eru boðaðar á tveggja ára fresti ef strok og skoðun eru innan eðlilegra marka. Konur með afbrigðilegt frumustrok fara á eftirlitsskrá Leitarstöðvar.
Við mæðraeftirlit er mælt með töku frumustroks fyrir 24. viku meðgöngu, eða sjö vikum eftir fæðingu ef slíkt frumustrok hefur ekki verið tekið á síðastliðnum 24 mánuðum fyrir þungun.
1.2. Staðbundin lyfjameðferð.
Ef kona hefur útferð frá leggöngum sem veldur óþægindum eða til staðar eru bólgueinkenni sem geta torveldað úrlestur frumustroks, skal gefa staðbundna lyfjameðferð sem auðveldar úrlestur næsta frumustroks. Hjá yngri konum er mælt með þvagprófi fyrir klamydíu PCR-rannsókn.
1.3. Tilvísun á lækni utan Leitarstöðvar.
Vísa skal konu til læknis utan Leitarstöðvarinnar ef eftirtalin atriði eiga við:
1.3.1. Legháls er eðlilegur, en saga um óreglulegar eða miklar blæðingar.
1.3.2. Verulegt blöðrusig, legsig eða endaþarmssig.
1.3.3. Sýnilegar kynsjúkdómavörtur (condylomata).
1.3.4. Önnur óþægindi frá kynfærum, án gruns um illkynja sjúkdóm.
1.4. Tilvísun í sérskoðun hjá krabbameinslækni.
Sé grunur um krabbamein skal vísa konu í sérskoðun hjá krabbameinslækni. Sama gildir um eftirlit með konum sem greinast með forstigsbreytingar í leggöngum (VAIN: vaginal intraepithelial neoplasia) eða burðarbörmum (VIN: vulva intraepithelial neoplasia).
1.5. Tilvísun í leghálsspeglun.
Óháð svari við frumustroki skal vísa konu í leghálsspeglun (kolpóskópíu) ef (a) grunur er um leghálskrabba-mein, (b) óljóst sár er á leghálsi með blóðugri útferð, eða (c) blæðingar eru við samfarir. Jafnhliða leghálsspeglun eru tekin vefjasýni frá grunsamlegum svæðum og útskaf gert á leghálsi. Ekki skal gripið til brennslu eða frystingar fyrir leghálsspeglun.
1.6. Tilvísun í leggangaómskoðun.
Vísa skal konu í leggangaómskoðun ef til staðar er
(a) óljós fyrirferð í grind eða (b) blæðing eftir tíðahvörf, (c) óeðlileg stækkun á legi eða eggjastokkum eða
(d) estrogenmeðferð án gestagena.
1.7. Tilvísun á sjúkrahús.
Eftir ómskoðun skal vísa konu með (a) stað-fest æxli í grindarholi eða (b) óeðlilega þykknun á legbolsslímhúð til innlagningar á kvenlækningadeild, til þreifingar í svæfingu, greiningarútskafs og hugsanlegrar aðgerðar. Innlagningarbeiðni skal send á kvennadeild Landspítalans ef sterkur grunur er um krabbamein.
2. Eftirlit forstigsbreytinga í frumustrokum (mynd 1)
WHO / (Bethesda) flokkun.
Konur með forstigsbreytingar eru skáðar á eftirlitssvæði Leitarstöðvar óháð því hvar og hver tekur frumustrokið. Þeim er fylgt eftir í samræmi við þessar starfsreglur.
2.1. Fyrsta greining:
Dysplasia II-III / staðbundið krabbamein í flöguþekju (CIS)/staðbundið krabbamein, kirtilþekju (AIS) /dysplasia ekki nánar greind/grunur um krabbamein.
2.1.1. Dysplasia II (HSIL: kódi 21): Leghálsspeglun.
2.1.2. Dysplasia III eða CIS (HSIL: kódar 22, 23, 26, 45): Leg-hálsspeglun.
2.1.3. Staðbundið krabbamein í kirtilþekju (AIS: kódar 28, 63): Leghálsspeglun.
2.1.4. Dysplasia ekki nánar greind (ASC-H: kódar 24, 25): Leghálsspeglun.
2.1.5. Krabbamein og grunur um það (Cancer suspect: kódar 40, 41, 42, 43, 45): Leghálsspeglun.
Sjá lið 3 varðandi frekara eftirlit.
2.2. Fyrsta greining: Atypia / dysplasia I.
2.2.1. Atypia í flöguþekju (ASC-US: kódi 29): Eftirlit: Nýtt frumustrok eftir sex mánuði.
2.2.2. Atypia í kirtilþekju (AGUS-NOS: kódar 62, 27): Eftirlit: Nýtt frumustrok eftir sex mánuði.
2.2.3. Dysplasia I (LSIL: kódi 20): Eftirlit: Nýtt frumustrok eftir sex mánuði.
2.2.4. Ef atrófía og bólga eftir tíðahvörf skal gefin staðbundin hormónameðferð í leggöng áður en frumustrok er endurtekið.
Sjá lið 2.4. varðandi frekara eftirlit.
2.3. Frumubreytingar á meðgöngu.
2.3.1. Dysplasia III-CIS, dysplasia ekki nánar greind, staðbundið krabbamein í kirtilþekju eða grunur um krabbamein: Leghálsspeglun.
Sjá lið 3 varðandi frekara eftirlit.
2.3.2. Atypia í flöguþekju, dysplasia I-II: Eftirlit: Nýtt frumu-strok sjö vikum eftir fæðingu.
Sjá lið 2.4. varðandi frekara eftirlit.
2.4. Eftirlit eftir fyrsta afbrigðilega frumustrok, sbr. 2.2. og 2.3.2.
Eftirlitsfrumustrok tvisvar á 6 mánaða fresti, síðan eftir eitt ár og loks eftir tvö ár :
- Ef öll þessi frumustrok eru eðlileg flyst konan yfir í hefðbundna hópleit.
- Ef endurtekin breyting er í frumustroki skal konu vísað til leghálsspeglunar.
Sjá lið 3 varðandi frekara eftirlit.
3. Eftirlit eftir forstigsbreytingar í vefjasýnum án HPV-eftirlits
CIN flokkun.
3.1. Vefjasýni með CIN II-III, AIS og grun um byrjandi krabbamein.
Keiluskurður. Í þungun frestað til 12. viku eftir fæðingu nema grunur sé um krabbamein. Leghálsspeglun á meðgöngu í völdum tilfellum.
3.2. Vefjasýni með CIN I, koilocytotiska
atypiu eða eðlilega niðurstöðu.
3.2.1. Endurtekin frumustrok með CIS,
dysplasiu III eða AIS:
Keiluskurður til endanlegrar greiningar.
3.2.2. Öll önnur tilfelli:
Eftirlitsfrumustrok tvisvar á sex mánaða fresti, síðan eftir eitt ár og loks eftir tvö ár :
- Ef öll þessi frumustrok eru eðlileg flyst konan yfir í hefðbundna hópleit.
- Ef endurtekin meðalsterk / sterk breyting eða tvisvar væg breyting:
Konu vísað til annarrar leghálsspeglunar (sjá 3.3.).
3.3. Eftirlit eftir aðra leghálsspeglun.
3.3.1. Vefjasýni er með CIN II-III / AIS eða hærra:
Keiluskurður til endanlegrar greiningar.
3.3.2. Vefjasýni með CIN I, koilocytotiskri atypiu eða eðlilegt:
Eftirlitsfrumustrok tvisvar á sex mánaða fresti, síðan eftir eitt ár og loks eftir tvö ár :
- Ef öll þessi frumustrok eru eðlileg flyst konan yfir í hefðbundna hópleit.
- Ef endurtekin meðalsterk / sterk breyting eða tvisvar væg breyting:
Konu vísað til þriðju leghálsspeglunar (sjá 3.4.) eða endanlegrar meðferðar ef 24-36 mánuðir eru liðnir frá index stroki (fyrsta afbrigðilega strok).
3.4. Eftirlit eftir þriðju leghálsspeglun.
3.4.1. Vefjasýni er með CIN II-III / AIS eða hærra:
Keiluskurður til endanlegrar greiningar.
3.4.2. Vefjasýni með CIN I eða koilocytotiskri atypiu eða eðlilegt:
Endanleg meðferð ef 24-36 mánuðir eru liðnir frá index stroki (fyrsta afbrigðilega strok).
4. Eftirlit eftir keiluskurð án HPV-eftirlits
4.1. Fullkominn (radical) keiluskurður (frí skurðbrún: breytingarnar >1 mm frá efri og neðri (endo- / exocervical) skurðbrún:
Eitt frumustrok eftir hálft ár, síðan tvö strok með árs millibili og eitt strok eftir 24 mánuði.
- Ef endurtekið afbrigðilegt frumustrok: Sjá lið 2 varðandi frekara eftirlit.
4.2. Ófullkominn keiluskurður (breytingarnar <1 mm frá efri eða neðri skurðbrún):
Tekið frumustrok og gerð leghálsspeglun með útskafi á leghálsi sex mánuðum frá aðgerð. Eftir það þrjú strok á sex mánaða fresti, síðan eitt strok eftir ár. Eftirlit eftir það á 24 mánaða fresti.
- Ef endurtekið afbrigðilegt frumustrok: Sjá lið 2 varðandi frekara eftirlit.
4.3. Legnám eftir keiluskurð.
Óháð tímalengd frá keiluskurði er ætíð mælt með að legháls sé fjarlægður með legi, svo fremi það sé tækni-lega framkvæmanlegt. Eftir legnám er mælt með frumustroki eftir eitt ár og síðan á tveggja ára fresti.
4.4. Tímalengd eftirlits eftir endanlega aðgerð.
Yngri konum er fylgt eftir til 55 ára aldurs, en minnst í tuttugu ár eftir aðgerð.
Eldri konum er fylgt eftir til 70 ára og verða þá að hafa verið í eftirliti í minnst fimm ár.
5. Eftirlit vegna VAIN og VIN
Konum með VAIN (vaginal intraepithelial neoplasia) og VIN (vulvar intraepithelial neoplasia) er vísað til meðferðar hjá sérfræðingi í krabbameinslækningum kvenna. Eftirlit eftir meðferð fer eftir breytingum við skurðbrúnir vefjasýna:
- Konur með "non-radikal" aðgerð: Eftirlit hjá aðgerðarlækni.
- Konur með "radikal" aðgerð: Sjá lið 4.1. eða 7.4. varðandi frekara eftirlit.
6. Eftirlit vegna condylomata
Vegna tengsla condylomata og forstigsbreytinga þykir rétt að benda á eftirfarandi atriði. Tekið skal frumustrok frá leghálsi við greiningu. Ef það er án forstigsbreytinga skal konu ráðlagt að mæta reglulega í eftirlit með frumustroki á tveggja ára fresti. Athuga ber að þessar konur eru ekki í sérstakri endurinnköllun á Leitarstöð nema að jafnframt hafi greinst hjá þeim forstigsbreyting. Þeim læknum er hafa konur í meðferð vegna condylomata ber að upplýsa þær um tengsl HPV-veiru og forstigsbreytinga og eftirlitshlutverk Leitarstöðvar.
7. HPV-prófun við leghálsspeglanir, eftir keiluskurð og condylomata (mynd 2)
7.1. HPV-prófun við leghálsspeglun.
Samhliða leghálsspeglun vegna forstigsbreytinga í frumustrokum (sjá lið 2) er tekið strok til HPV-greiningar.
Konur með sterkar vefjabreytingar fara í keiluskurð án HPV-greiningar. HPV-próf er eingöngu framkvæmt hjá konum er hafa eðlileg vefjasýni eða vægar vefjabreytingar:
7.1.1. HPV-neikvæðar konur: Eftirlit: Tvö strok með árs millibili, síðan á tveggja ára fresti.
- Ef eitt endurtekið strok er með dysplasiu 2 eða hærri breytingu eða tvisvar væg breyting: Leghálsspeglun tvö (sjá 7.2.).
7.1.2. HPV-jákvæðar konur: Eftirlit: Tvö strok með sex mánaða millibili og síðan eftir eitt ár.
- Ef öll strok eðlileg er HPV-greining endurtekin að tveimur árum liðnum.
- Ef endurtekið finnst sterk forstigsbreyting: Endanleg meðferð.
- Ef endurtekið strok er með dysplasiu 2 eða tvisvar væg breyting: Leghálsspeglun tvö (sjá 7.2.).
7.2. HPV-prófun við aðra leghálsspeglun.
Samhliða leghálsspeglun tvö er tekið strok til HPV-greiningar.
Konur með sterkar vefjabreytingar fara í keiluskurð án HPV-greiningar. HPV-próf er eingöngu framkvæmt hjá konum er hafa eðlileg vefjasýni eða vægar vefjabreytingar:
7.2.1. HPV-neikvæðar konur: Eftirlit: Tvö strok með árs millibili síðan á tveggja ára fresti:
- Ef eitt endurtekið strok með dysplasiu 2 eða hærri breytingu eða tvisvar væg breyting: Leghálsspeglun þrjú eða endanleg meðferð ef 36 mánuðir eru liðnir frá index-stroki (fyrsta afbrigðilega strok).
7.2.2. HPV-jákvæðar konur:
Eldri konur: Endanleg meðferð ef HPV-próf eru jákvæð með 18-24 mánaða millibili.
Yngri konur: Eftirlit: Þrjú strok með sex mánaða millibili og síðan tvö með árs millibili.
- Ef endurtekið afbrigðilegt frumustrok: Endanleg meðferð 36 mánuðum frá index-stroki.
7.3. HPV-prófun eftir keiluskurð.
Eftir keiluskurð er tekið frumustrok og strok til HPV-greiningar sex mánuðum eftir non-radikal aðgerð en 12 mánuðum eftir radikal aðgerð. HPV-greining er framkvæmd óháð niðurstöðu frumustroks. Konur með breytingu í efri skurðbrún keilu (non-radikal endocervical) fara jafnframt í leghálsspeglun.
7.3.1. Ef HPV-greining er neikvæð og frumustrok eðlilegt eða með vægum breytingum er mælt með tveimur frumustrokum á ársfresti og síðan á tveggja ára fresti.
7.3.2. Ef HPV-greining er neikvæð og frumustrok með meðalsterkum eða miklum breytingum skal konu vísað til leghálsspeglunar og frekara eftirlit í samræmi við lið 7.2.
7.3.3. Ef HPV-greining er jákvæð:
- Eldri konur: Endurtekin endanleg meðferð.
- Yngri konur: Eftirlit með þremur strokum með sex mánaða millibili, síðan tvisvar með árs millibili.
7.3.4. Ef endurtekið afbrigðilegt strok: Endurtekin leghálsspeglun og HPV-greining (sjá 7.2.).
7.4. HPV-prófun eftir condylomata smit.
Ekki er mælt með HPV-prófun meðal þessara kvenna nema saga sé jafnframt um forstigsbreytingar og er þá mælt með HPV-greiningu samhliða speglun (sjá lið 7.1.).
8. HPV-prófun í hefðbundinni leit
Við 35-40 ára aldur er tekið frumustrok og strok til HPV-greiningar óháð fyrri sögu konunnar.
- Ef bæði próf eru neikvæð og konan er ekki á eftirlitsskrá Leitarstöðvar skal hún framvegis boðuð á fjögurra ára fresti til leitar upp að 69 ára aldri.
- Ef HPV-prófun er jákvæð skal það endurtekið að ári liðnu og konu vísað til leghálsspeglunar ef bæði próf eru jákvæð. Frekara eftirlit í samræmi við lið 7.1. (HPV-jákvæðar konur).
B. Brjóstakrabbameinsleit
Leitin fer fram með brjóstaröntgenmyndatöku (brjóstamyndun), læknisskoðun á brjóstum í vissum tilvikum, og sjálfskoðun brjósta.
1.1. Röntgenmyndataka.
Röntgenmyndataka (ein eða tvær myndir af hvoru brjósti) fer fram á tveggja ára fresti (lágmark 18 mánuðir) í aldurs-hópnum 40-69 ára. Heimilt er þó að stytta bilið niður í allt að eitt ár: (a) þegar nauðsynlegt er að samræma leit að leg-háls- og brjóstakrabbameini, (b) fyrstu árin eftir meðferð við brjóstakrabbameini (sbr. 2.3) og (c) hjá konum sem hafa verið í sérstöku eftirliti röntgendeildar eða fengið leyfi röntgenlæknis af annarri ástæðu.
Ekki er talið ráðlegt að taka hópleitarmyndir af einkennalausum þunguðum konum, né heldur eftir barnsburð fyrr en liðnir eru a.m.k. þrír mánuðir frá því að brjóstagjöf lýkur.
1.2. Læknisskoðun.
Brjóst kvenna skulu þreifuð ef kona óskar þess sérstaklega eða hefur fundið nýjan eða vaxandi hnút eða þéttingu, nýlegan inndrátt, glæra eða blóðlitaða útferð úr geirvörtu, eða sár eða útbrot á henni. Ef kona sem kemur í hópleit gefur upp slík einkenni skal það staðfest af skoðunarlækni sem merkir þá við "Brjóstamyndun - klínísk" á eyðublaðið, skráir skoðun sína í athugasemdadálk skoðunar (sjá 2.1) og merkir jafnframt á mynd. Finnist áþreifanlegur hnútur eða þétting skal jafnframt merkt við brjóstaástungu, þótt endanlegt mat á þörf fyrir hana sé síðan að öðru jöfnu í höndum röntgenlæknis. Varðandi staðfest einkenni frá geirvörtu vísast til liðs 2.1.3.
Séu einkenni hins vegar ekki til staðar að mati læknis, merkir hann við "Brjóstamyndun - hópleit", en jafnframt er æskilegt að hann skrái sem athugasemd neðan við mynd-ina hvar konan telur sig hafa fundið einkenni, einkum hnút eða inndrátt.
1.3. Sjálfskoðun.
Lögð skal áhersla á að (a) kenna konum sjálfskoðun brjósta og hvetja til reglulegrar iðkunar hennar, svo og að (b) leita strax læknis ef vart verður við ný eða vaxandi einkenni.
1.4. Konur 30-39 ára.
Hjá þessum konum má taka hópleitarmyndir, ef eftirtalin atriði eru fyrir hendi:
1.4.1. Brjóst eru erfið í þreifingu (stór, þétt eða þrymlótt).
1.4.2. Mikill ótti er við sjúkdóminn vegna ættarsögu eða annarra áhættuþátta (sjá lið 1.4.3.).
Í báðum ofangreindum tilvikum (lið 1.4.1. og 1.4.2.) skal skoðunarlæknir merkja við "Brjóstamyndun - hópleit" og skrá athugasemdir. Lágmarkstími milli slíkra hópleitarmynda er 12 mánuðir, en ekki er mælt með reglubundinni myndatöku á þessum aldri.
1.4.3. Tilvísun frá væntanlegri erfðagreiningarmóttöku Landspítala (samkvæmt reglum sem mótaðar verða í samráði við lækna leitarsviðs Krabbameinsfélagsins).
2. Klínísk brjóstaröntgenmyndataka
2.1. Tilmæli varðandi klínískar ábendingar.
Klínísk myndataka (tvær eða þrjár myndir af hvoru brjósti, ásamt sérmyndum, þreifingu og ómskoðun að mati röntgenlæknis) skal gerð á röntgendeild (ekki í fartæki á heilsugæslustöð) í stað hópleitarmyndatöku á öllum konum 30 ára og eldri (sjá lið 2.2.), ef eftirtalin einkenni eru fyrir hendi við skoðun brjósta:
2.1.1. Nýr eða vaxandi hnútur, greinileg þétting eða afmarkaður þrymill. Jafnframt skal konu vísað til brjóstaástungu í kjölfar myndgreiningar (sbr. lið 1.2).
2.1.2. Nýlegur inndráttur geirvörtu eða í húð.
2.1.3. Blóðlituð eða glær útferð úr geirvörtu eða sár eða útbrot á henni. Í báðum tilvikum skal tekið strok frá geirvörtu og síðan beðið um tíma í mjólkurgangarannsókn ef tilefni er til (rauð blóðkorn eða frumur grunsamlegar um papilloma í útferð) en konu vísað í skurðsýnistöku frá geirvörtu ef grunur er um Paget's sjúkdóm.
Sama gildir ef kona verður vör við einhver einkenni sem nefnd eru í ofangreindum liðum milli koma í hópleit eða þau uppgötvast á annan hátt enda séu þau staðfest áður við læknisskoðun.
2.2. Konur yngri en 30 ára, þungaðar konur eða með barn á brjósti.
Þessar konur eiga yfirleitt að fara fyrst í ómskoðun og ástungu, ef þær falla undir lið 2.1.1 eða 2.1.2, en síðar í klín-íska brjóstaröntgenmyndatöku ef þær rannsóknir gefa tilefni til að mati röntgenlæknis. Óski skoðunarlæknir eftir röntgenmyndatöku í slíkum tilvikum skal hann hafa um það samráð við röntgenlækni. Um útferð úr geirvörtu og sár eða útbrot á henni gildir sama og hjá eldri konum, sbr. 2.1.3.
2.3. Eftirlit eftir brjóstakrabbameinsmeðferð.
Eftir aðgerð á brjósti vegna brjóstakrabbameins er mælt með árlegri brjóstaröntgenmyndatöku í a.m.k. fimm ár, en síðan á tveggja ára fresti. Eindregin tilmæli eru um að slíkt eftirlit fari fram sem venjuleg hópleit, nema klínísk einkenni gefi tilefni til annars.
3. Sérskoðun brjósta
Í Leitarstöð er starfrækt sérstök móttaka fyrir konur með klínísk brjóstavandamál, og starfa þar læknar sérfróðir um brjóstasjúkdóma, í náinni samvinnu við lækna Röntgendeildar. Til þessarar móttöku er beint konum sem leita vegna grunsamlegra einkenna frá brjóstum (konum eldri en 30 ára með beiðni frá læknum Leitarstöðvar eða utan hennar má þó vísa beint í klíníska myndatöku eingöngu, nema beðið hafi verið jafnframt um sérskoðun á brjósta-móttökunni). Ábyrgur sérfræðingur annast brjóstaástung-ur í þreifingu og klínískt eftirlit.
4. Eftirlit og meðferð meinsemda í brjóstum
4.1. Góðkynja æxli.
Konu með vel áþreifanlegt og örugglega góðkynja band- og kirtilvefsæxli (fibroadenoma) samkvæmt myndgreiningu (röntgen- eða ómmyndir) og ástungu skal vísað til skurðlæknis ef hún óskar þess.
4.2. Aðrir áþreifanlegir, góðkynja hnútar.
Öðrum áþreifanlegum hnútum, sem dæmast góðkynja eftir myndgreiningu og ástungu, skal fylgt eftir með klínísku eftirliti á móttöku Leitarstöðvar eða hjá tilvísandi lækni eftir tvo til þrjá tíðahringi. Ef breyting hverfur ekki á þeim tíma er tekin ákvörðun um hvort konunni verði vísað í endurtekna rannsókn eða til skurðsýnistöku.
4.3. Staðfest krabbamein eða grunur um það (eftir myndgreiningu og ástungu).
Í slíkum tilvikum skal konunni vísað til meðferðar eða skurðsýnistöku. Í einstaka tilfellum, þegar grunur um krabbamein er mjög lítill, er þörf á eftirlitsrannsókn(um), þ.e. nýrri myndatöku, ómskoðun eða ástungu, áður en tekin er endanleg ákvörðun um hvort vísa þurfi konunni til skurðsýnistöku eða meðferðar.
5. Nokkrar almennar ábendingar varðandi greiningu brjóstakrabbameins
5.1. Lítil eða djúplæg brjóstakrabbamein finnast oft eingöngu sem óljós þétting við læknisskoðun.
5.2. Brjóstaröntgenmyndataka er kjörrannsókn á öllum konum eldri en 30 ára með einkenni.
5.3. Senda ber konu í brjóstamyndatöku jafnvel þótt skurðaðgerð sé fyrirhuguð og skammt sé frá síðustu myndatöku. Ómskoðun er síðan yfirleitt beitt til viðbótar, að mati röntgenlæknis.
5.4. Brjóstaástunga hjá konum eldri en 30 ára skal aldrei gerð fyrir myndgreiningu, hvorki röntgenmyndatöku né ómskoðun, svo að blæðing í sambandi við stunguna trufli ekki framkvæmd rannsóknanna né mat á þeim (sbr. þó 2.2.).Cuzick J, et al. Management of women who test positive for high-risk types of human papillomavirus: the HART study. The Lancet 2003; 362: 1871-6.
Elfgren K, et al. Conization for cervical intraepithelial neoplasia is followed by disappearance of human papillomavirus deoxyribonucleic acid and a decline in serum and cervical mucus antibodies against human papillomavirus antigens. Am J Obstet Gynecol 1996; 174: 937-42.
Elfgren K, et al. A population-based five-year follow-up study of cervical human papillomavirus infection. Am J Obstet Gynecol 2000; 183: 561-7.
Koutsky LA, et al. A controlled trial of human papillomavirus type 16 vaccine. N Engl J Med 2002; 347: 1645-51.
Lorincz AT. Molecular methods for the detection of human papillomavirus infection. Obstet Gynecol Clin North Am 1996; 23: 707-29.
Melkert PWJ, et al. Prevalence of HPV in cytomorphologically normal cervical smears, as determined by the polymerase chain reaction, is age-dependent. Int J Cancer 1993; 53: 919-23.
Nuovo J, et al. New tests for cervical cancer screening. Am Fam Physician 2001; 64:780-6.
Richart M. A modified terminology for cervical intraepithelial neoplasia. Obstet Gynecol 75: 131-3.
Sherman ME, et al. Effects of age and human papilloma viral load on colposcopy triage: Data from randomized atypical squamous cells of uncertain significance/low-grade squamous intraepithelial lesion triage study (ALTS). J Natl Cancer Inst 2002; 94: 102-7.
Sigurdsson K, et al. Human papillomavirus (HPV) in an Icelandic population: The role of HPV DNA testing based on hybride capture and PCR assays among women with screen-detected abnormal pap smears. Int J Cancer 1997; 72: 446-52.
Sigurdsson K. The Icelandic and Nordic cervical screening programmes: Trends in incidence and mortality rates through 1995. Acta Obstet Gynecol Scand 1999; 78: 478-85.
Sigurdsson K. Trends in cervical intra-epithelial neoplasia in Iceland through 1995: Evaluation of targeted age groups and screening intervals. Acta Obstet Gynecol Scand 1999; 78: 486-92.
Solomon D. The 2001 Bethesda System. Terminology for reporting results of cervical cytology. JAMA 2002; 287: 2114-9.
Walboomers JM et al. Humam papillomavirus is a necessary cause of invasive cervical cancer worldwide. J Pathol 1999; 189: 12-9.
Breast diseases: A Yearbook® Quarterly, Vol 13 No 4 2003, Mosby Inc., Orlando, USA.
Duffy SW, Tabár L, Chen H-H, et al. The impact of organized mammography service screening on breast carcinoma mortality in seven Swedish counties: a collaborative evaluation. Cancer 2002 Aug; 95: 458-69.
Humphrey LL, Helfand M, Chan BKS, Woolf SH. Breast cancer screening: a summary of the evidence for the U.S. Preventive Services Task Force. Ann Intern Med 2002 Sep; 137: 347-60. See also pp 344-6.
Nyström L, Rutqvist LE, Wall S, et al. Breast cancer screening with mammography: overview of Swedish randomised trials. Lancet 1993 Apr; 341: 973-8.
Nyström L, Andersson I, Bjurstam N, et al. Long-term effects of mammography screening: updated overview of the Swedish randomised trials. Lancet 2002 Mar; 359: 909-19.
Tabár L, Vitak B, Chen H-HT, et al. Beyond randomized controlled trials: organized mammographic screening substantially reduces breast carcinoma mortality. Cancer 2001 May; 91: 1724-31.
Vainio H, Bianchini F (eds). IARC Handbooks of Cancer Prevention, Vol 7, Breast Cancer Screening, 2002, IARCPress, Lyon, France.
Leghálskrabbameinsleit
Leghálskrabbameinsleit með töku hefðbundins frumustroks frá leghálsi (Pap-strok) hófst hér á landi í júní 1964. Leitin hefur að mestu beinst að konum á aldrinum 25-69 ára en neðri mörk skoðunaraldurs voru lækkuð í 20 ára aldur árið 1988 vegna fjölgunar forstigsbreytinga meðal yngri kvenna eftir 1980. Konur eru boðaðar í skoðun á Leitarstöðinni og flestöllum heilsugæslustöðvum utan höfuðborgarsvæðisins á tveggja ára fresti en geta komið án boðunar ef þær telja þörf á. Sjálfstætt starfandi kvensjúkdómalæknar taka einnig þátt í þessu starfi. Árangurinn er ótvíræður og kemur fram í að nýgengið hefur lækkað um 65% og dánartíðnin um 76%. Reynslan staðfestir að regluleg mæting og öflugt eftirlit skiptir sköpum hvað árangur leitarstarfsins varðar. Eftir 1990 hefur orðið stöðnun í nýgengi og dánartíðni leghálskrabbameins sem staðfestir að nýsköpunar er þörf í starfsreglum leitarinnar ef ná á frekari ávinningi í leitarstarfinu. Sannað þykir að smit með hááhættustofnum HPV-veiru (human papilloma virus) sé orsakaþáttur í myndun leghálskrabbameins. Talið er að um 25-40% ungra kvenna smitist af HPV en ónæmiskerfi þeirra myndar mótefni sem eyða í um 92% tilfella veirunni á næstu 18 mánuðum eftir sýkingu. Hjá þeim sem þróa forstigsbreytingar og krabbamein er talið að aðrir þættir þurfi einnig að koma til. Tíðni HPV-sýkinga og forstigsbreytinga fellur hratt með aldri og nær nokkru jafnvægi eftir 40 ára aldur. Viðvarandi HPV-sýking með hááhættustofnum er talin vísbending um þær konur sem eru í hættu að mynda leghálskrabbamein. Aðgengileg er viðurkennd aðferð (HC II) með háu næmi og sértæki til greiningar á þessum veirum.
Ný aðferð "liquid-based cytology" hefur rutt sér til rúms við töku frumustroka frá leghálsi. Þessi tækni felur í sér að í stað þess að strjúka frumum og slími beint á glerplötu (hefðbundið Pap-strok) er frumum og slími komið fyrir í sérstökum vökva. Vökvinn er síðan settur í skilvindu sem aðskilur þær frumur sem þarf að skoða nánar. Talið er að þessi aðferð fækki ófullnægjandi strokum jafnframt því sem nota má vökvann meðal annars til greiningar á HPV og klamydíu.
HPV-bóluefni er nú til athugunar í alþjóðlegri rannsókn, meðal annars alls staðar á Norðurlöndum. Talið er að bólusetning gegn HPV-16/18/31/33/ 45 geti leitt til um 85% lækkunar á nýgengi og um 95% lækkunar á dánartíðni af völdum leghálskrabbameins. Gagnsemi bólusetningar mun verða ljós innan fárra ára og mun þá beinast að ungum konum fyrir kynþroskaaldur. Það er því ljóst að slík bólusetning mun ekki gagnast konum sem nú eru á kynþroskaaldri. Fyrir þær er núverandi krabbameinsleit eini valkosturinn.
Með hliðsjón af orsakasambandi hááhættu HPV-veira og leghálskrabbameins og tækni til að greina slíkar veirur (HC II prófun eða sambærilegt próf) þykir rétt að starfsreglur Leitarstöðvar kveði á um hvenær skynsamlegt sé að beita slíkri prófun. Rannsóknir sýna að slík viðbótargreining kemur aðallega til greina við endurteknar vægar forstigsbreytingar, við eftirlit eftir keiluskurð og við leit hjá konum eftir 35-40 ára aldur sem hafa fyrri sögu um eðlileg frumustrok. Hér á landi er ekki aðgengileg "liquid-based" tækni og þarf því að leitast við að tengja HPV-viðbótargreiningu við starfsreglur á þann hátt að unnt sé að meta áhrif hennar á stigun, vefjagerð og nýgengi leghálskrabbameins. Sóttvarnaráð hefur lýst stuðningi við tillögur Leitarstöðvarinnar hvað varðar HPV-viðbótargreiningu, samanber bréf til ráðherra dagsett 8. janúar 2004.
Nokkrar heimildir
Brjóstakrabbameinsleit
Með röntgenmyndatöku af brjóstum er oft unnt að greina brjóstakrabbamein á byrjunarstigi. Slík myndataka er eina almenna leitaraðferðin sem hefur sannað gildi sitt til lækkunar dánartölu af völdum sjúkdómsins. Með góðri þátttöku kvenna í hópleit með myndatöku er samkvæmt víðtækum samanburðarrannsóknum erlendis, einkum í Svíþjóð, talið fullsannað að almennt megi lækka dánartölu kvenna úr brjóstakrabbameini um að minnsta kosti 25% á aldrinum 50-69 ára, og allar líkur benda til þess að svipað gildi um konur 40-49 ára. Í þessum útreikningum eru teknar með allar konur sem boðin er þátttaka í leit, það er að segja líka þær sem mæta ekki, þannig að ávinningur þeirra sem í raun mæta er örugglega mun meiri, líklega að minnsta kosti 35% á aldrinum 50-69 ára (rannsóknir af öðru tagi benda jafnvel til lækkunar dánartölu um eða yfir 50% hjá þeim sem mæta).Næmi myndatöku í hópleit er í heild yfir 80% á aldrinum 40-69 ára, en er nokkuð háð aldri (yfir 70% meðal kvenna á fimmtugsaldri, yfir 85% eftir fimm-tugt). Annar meginávinningur hópleitarinnar (auk lækkunar dánartölu) er sá að mun fleiri konum sem greinast með sjúkdóminn á þann hátt stendur til boða takmörkuð skurðaðgerð (fleygskurður) í stað þess að missa allt brjóstið heldur en þeim konum sem grein-ast utan leitar.
Meira en helmingur brjóstakrabbameina sem greinast við hópleit með myndatöku finnast ekki við þreifingu, þar með talin nær öll setkrabbamein (ductal carcinoma in situ - DCIS) sem eru forstig ífarandi krabbameins. Brjóstaþreifing, hvort heldur sem er hjá lækni eða við sjálfskoðun, getur þannig alls ekki komið í stað hópleitar með myndatöku. Konur eru samt eindregið hvattar til þess að skoða brjóst sín reglulega til að fylgjast með breytingum og finna sem fyrst þau mein sem ekki koma fram við myndatöku.
Mjög mikilvægt er að allir starfsmenn heilbrigðis-þjónustu hvetji konur til að nýta sér brjóstakrabba-meinsleit reglulega til að sem bestur árangur náist, svo og að leita strax læknis ef þær verða varar við grunsamleg einkenni frá brjóstum.
Nokkrar heimildir
A. Leghálskrabbameinsleit
Eftirliti eftir fyrstu greiningu forstigsbreytinga í frumustroki er lýst í lið 2 en eftirliti forstigsbreytinga í vefjasýnum í liðum 3-7. Til glöggvunar fylgja flæðirit sem lýsa eftirliti og meðferð forstigsbreyting í vefjasýnum án HPV-prófunar (liðir 3-6; mynd 1) og með HPV-prófun (liður 7; mynd 2). Þar til niðurstaða heilbrigðisyfirvalda liggur fyrir varðandi fjármögnun HPV-prófunar verður stuðst við greiningarferil án HPV-prófunar (liður 3-6; mynd 1). Liður 8 fjallar um notkun HPV-greiningar við hefðbundna leit og er jafnframt háður fjárveitingum hins opinbera.
Nafngift fyrir frumubreytingar: WHO (Bethesda) flokkun:
- Mikil forstigsbreyting (high-grade): Dysplasia III + CIS (HSIL) / AIS / cancer suspect
- Meðalsterk forstigsbreyting (moderate): Dysplasia II (HSIL), dysplasia NOS (ASC-H)
- Væg forstigsbreyting (low-grade): Dysplasia I + koilocytosis (LSIL)/ atypia (ASC-US / AGUS)
Nafngift fyrir vefjabreytingar: CIN flokkun:
- Meðalsterk eða mikil vefjabreyting (moderate to high-grade): CIN II-III / AIS / cancer suspect
- Væg vefjabreyting (low-grade): CIN I, koilocytotic atypia
Skilgreining endanlegrar meðferðar:
(1)Keila (Hnífur / LEEP / LASER); (2) Total hysterectomy
HPV-greining: Leit að hááhættustofnum með HC II eða sambærilegu prófi.
1. Skipulag leitar
Konur eru boðaðar til leitar á aldrinum 20 til 69 ára. Skoðun er framkvæmd af lækni eða ljósmóður (með viðbótarmenntun) sem tekur frumustrok frá leghálsi og þreifar á líffærum í grindarholi. Frumustrok tekin utan hefðbundinnar leitar eru skráð og er þeim konum fylgt eftir og þær meðhöndlaðar í samræmi við þessar starfsreglur. 1.1. Tímabil milli skoðana í leit.
Konur eru boðaðar á tveggja ára fresti ef strok og skoðun eru innan eðlilegra marka. Konur með afbrigðilegt frumustrok fara á eftirlitsskrá Leitarstöðvar.
Við mæðraeftirlit er mælt með töku frumustroks fyrir 24. viku meðgöngu, eða sjö vikum eftir fæðingu ef slíkt frumustrok hefur ekki verið tekið á síðastliðnum 24 mánuðum fyrir þungun.
1.2. Staðbundin lyfjameðferð.
Ef kona hefur útferð frá leggöngum sem veldur óþægindum eða til staðar eru bólgueinkenni sem geta torveldað úrlestur frumustroks, skal gefa staðbundna lyfjameðferð sem auðveldar úrlestur næsta frumustroks. Hjá yngri konum er mælt með þvagprófi fyrir klamydíu PCR-rannsókn.
1.3. Tilvísun á lækni utan Leitarstöðvar.
Vísa skal konu til læknis utan Leitarstöðvarinnar ef eftirtalin atriði eiga við:
1.3.1. Legháls er eðlilegur, en saga um óreglulegar eða miklar blæðingar.
1.3.2. Verulegt blöðrusig, legsig eða endaþarmssig.
1.3.3. Sýnilegar kynsjúkdómavörtur (condylomata).
1.3.4. Önnur óþægindi frá kynfærum, án gruns um illkynja sjúkdóm.
1.4. Tilvísun í sérskoðun hjá krabbameinslækni.
Sé grunur um krabbamein skal vísa konu í sérskoðun hjá krabbameinslækni. Sama gildir um eftirlit með konum sem greinast með forstigsbreytingar í leggöngum (VAIN: vaginal intraepithelial neoplasia) eða burðarbörmum (VIN: vulva intraepithelial neoplasia).
1.5. Tilvísun í leghálsspeglun.
Óháð svari við frumustroki skal vísa konu í leghálsspeglun (kolpóskópíu) ef (a) grunur er um leghálskrabba-mein, (b) óljóst sár er á leghálsi með blóðugri útferð, eða (c) blæðingar eru við samfarir. Jafnhliða leghálsspeglun eru tekin vefjasýni frá grunsamlegum svæðum og útskaf gert á leghálsi. Ekki skal gripið til brennslu eða frystingar fyrir leghálsspeglun.
1.6. Tilvísun í leggangaómskoðun.
Vísa skal konu í leggangaómskoðun ef til staðar er
(a) óljós fyrirferð í grind eða (b) blæðing eftir tíðahvörf, (c) óeðlileg stækkun á legi eða eggjastokkum eða
(d) estrogenmeðferð án gestagena.
1.7. Tilvísun á sjúkrahús.
Eftir ómskoðun skal vísa konu með (a) stað-fest æxli í grindarholi eða (b) óeðlilega þykknun á legbolsslímhúð til innlagningar á kvenlækningadeild, til þreifingar í svæfingu, greiningarútskafs og hugsanlegrar aðgerðar. Innlagningarbeiðni skal send á kvennadeild Landspítalans ef sterkur grunur er um krabbamein.
2. Eftirlit forstigsbreytinga í frumustrokum (mynd 1)
WHO / (Bethesda) flokkun.Konur með forstigsbreytingar eru skáðar á eftirlitssvæði Leitarstöðvar óháð því hvar og hver tekur frumustrokið. Þeim er fylgt eftir í samræmi við þessar starfsreglur.
2.1. Fyrsta greining:
Dysplasia II-III / staðbundið krabbamein í flöguþekju (CIS)/staðbundið krabbamein, kirtilþekju (AIS) /dysplasia ekki nánar greind/grunur um krabbamein.
2.1.1. Dysplasia II (HSIL: kódi 21): Leghálsspeglun.
2.1.2. Dysplasia III eða CIS (HSIL: kódar 22, 23, 26, 45): Leg-hálsspeglun.
2.1.3. Staðbundið krabbamein í kirtilþekju (AIS: kódar 28, 63): Leghálsspeglun.
2.1.4. Dysplasia ekki nánar greind (ASC-H: kódar 24, 25): Leghálsspeglun.
2.1.5. Krabbamein og grunur um það (Cancer suspect: kódar 40, 41, 42, 43, 45): Leghálsspeglun.
Sjá lið 3 varðandi frekara eftirlit.
2.2. Fyrsta greining: Atypia / dysplasia I.
2.2.1. Atypia í flöguþekju (ASC-US: kódi 29): Eftirlit: Nýtt frumustrok eftir sex mánuði.
2.2.2. Atypia í kirtilþekju (AGUS-NOS: kódar 62, 27): Eftirlit: Nýtt frumustrok eftir sex mánuði.
2.2.3. Dysplasia I (LSIL: kódi 20): Eftirlit: Nýtt frumustrok eftir sex mánuði.
2.2.4. Ef atrófía og bólga eftir tíðahvörf skal gefin staðbundin hormónameðferð í leggöng áður en frumustrok er endurtekið.
Sjá lið 2.4. varðandi frekara eftirlit.
2.3. Frumubreytingar á meðgöngu.
2.3.1. Dysplasia III-CIS, dysplasia ekki nánar greind, staðbundið krabbamein í kirtilþekju eða grunur um krabbamein: Leghálsspeglun.
Sjá lið 3 varðandi frekara eftirlit.
2.3.2. Atypia í flöguþekju, dysplasia I-II: Eftirlit: Nýtt frumu-strok sjö vikum eftir fæðingu.
Sjá lið 2.4. varðandi frekara eftirlit.
2.4. Eftirlit eftir fyrsta afbrigðilega frumustrok, sbr. 2.2. og 2.3.2.
Eftirlitsfrumustrok tvisvar á 6 mánaða fresti, síðan eftir eitt ár og loks eftir tvö ár :
- Ef öll þessi frumustrok eru eðlileg flyst konan yfir í hefðbundna hópleit.
- Ef endurtekin breyting er í frumustroki skal konu vísað til leghálsspeglunar.
Sjá lið 3 varðandi frekara eftirlit.
3. Eftirlit eftir forstigsbreytingar í vefjasýnum án HPV-eftirlits
CIN flokkun.3.1. Vefjasýni með CIN II-III, AIS og grun um byrjandi krabbamein.
Keiluskurður. Í þungun frestað til 12. viku eftir fæðingu nema grunur sé um krabbamein. Leghálsspeglun á meðgöngu í völdum tilfellum.
3.2. Vefjasýni með CIN I, koilocytotiska
atypiu eða eðlilega niðurstöðu.
3.2.1. Endurtekin frumustrok með CIS,
dysplasiu III eða AIS:
Keiluskurður til endanlegrar greiningar.
3.2.2. Öll önnur tilfelli:
Eftirlitsfrumustrok tvisvar á sex mánaða fresti, síðan eftir eitt ár og loks eftir tvö ár :
- Ef öll þessi frumustrok eru eðlileg flyst konan yfir í hefðbundna hópleit.
- Ef endurtekin meðalsterk / sterk breyting eða tvisvar væg breyting:
Konu vísað til annarrar leghálsspeglunar (sjá 3.3.).
3.3. Eftirlit eftir aðra leghálsspeglun.
3.3.1. Vefjasýni er með CIN II-III / AIS eða hærra:
Keiluskurður til endanlegrar greiningar.
3.3.2. Vefjasýni með CIN I, koilocytotiskri atypiu eða eðlilegt:
Eftirlitsfrumustrok tvisvar á sex mánaða fresti, síðan eftir eitt ár og loks eftir tvö ár :
- Ef öll þessi frumustrok eru eðlileg flyst konan yfir í hefðbundna hópleit.
- Ef endurtekin meðalsterk / sterk breyting eða tvisvar væg breyting:
Konu vísað til þriðju leghálsspeglunar (sjá 3.4.) eða endanlegrar meðferðar ef 24-36 mánuðir eru liðnir frá index stroki (fyrsta afbrigðilega strok).
3.4. Eftirlit eftir þriðju leghálsspeglun.
3.4.1. Vefjasýni er með CIN II-III / AIS eða hærra:
Keiluskurður til endanlegrar greiningar.
3.4.2. Vefjasýni með CIN I eða koilocytotiskri atypiu eða eðlilegt:
Endanleg meðferð ef 24-36 mánuðir eru liðnir frá index stroki (fyrsta afbrigðilega strok).
4. Eftirlit eftir keiluskurð án HPV-eftirlits
4.1. Fullkominn (radical) keiluskurður (frí skurðbrún: breytingarnar >1 mm frá efri og neðri (endo- / exocervical) skurðbrún: Eitt frumustrok eftir hálft ár, síðan tvö strok með árs millibili og eitt strok eftir 24 mánuði.
- Ef endurtekið afbrigðilegt frumustrok: Sjá lið 2 varðandi frekara eftirlit.
4.2. Ófullkominn keiluskurður (breytingarnar <1 mm frá efri eða neðri skurðbrún):
Tekið frumustrok og gerð leghálsspeglun með útskafi á leghálsi sex mánuðum frá aðgerð. Eftir það þrjú strok á sex mánaða fresti, síðan eitt strok eftir ár. Eftirlit eftir það á 24 mánaða fresti.
- Ef endurtekið afbrigðilegt frumustrok: Sjá lið 2 varðandi frekara eftirlit.
4.3. Legnám eftir keiluskurð.
Óháð tímalengd frá keiluskurði er ætíð mælt með að legháls sé fjarlægður með legi, svo fremi það sé tækni-lega framkvæmanlegt. Eftir legnám er mælt með frumustroki eftir eitt ár og síðan á tveggja ára fresti.
4.4. Tímalengd eftirlits eftir endanlega aðgerð.
Yngri konum er fylgt eftir til 55 ára aldurs, en minnst í tuttugu ár eftir aðgerð.
Eldri konum er fylgt eftir til 70 ára og verða þá að hafa verið í eftirliti í minnst fimm ár.
5. Eftirlit vegna VAIN og VIN
Konum með VAIN (vaginal intraepithelial neoplasia) og VIN (vulvar intraepithelial neoplasia) er vísað til meðferðar hjá sérfræðingi í krabbameinslækningum kvenna. Eftirlit eftir meðferð fer eftir breytingum við skurðbrúnir vefjasýna:- Konur með "non-radikal" aðgerð: Eftirlit hjá aðgerðarlækni.
- Konur með "radikal" aðgerð: Sjá lið 4.1. eða 7.4. varðandi frekara eftirlit.
6. Eftirlit vegna condylomata
Vegna tengsla condylomata og forstigsbreytinga þykir rétt að benda á eftirfarandi atriði. Tekið skal frumustrok frá leghálsi við greiningu. Ef það er án forstigsbreytinga skal konu ráðlagt að mæta reglulega í eftirlit með frumustroki á tveggja ára fresti. Athuga ber að þessar konur eru ekki í sérstakri endurinnköllun á Leitarstöð nema að jafnframt hafi greinst hjá þeim forstigsbreyting. Þeim læknum er hafa konur í meðferð vegna condylomata ber að upplýsa þær um tengsl HPV-veiru og forstigsbreytinga og eftirlitshlutverk Leitarstöðvar. 7. HPV-prófun við leghálsspeglanir, eftir keiluskurð og condylomata (mynd 2)
7.1. HPV-prófun við leghálsspeglun.Samhliða leghálsspeglun vegna forstigsbreytinga í frumustrokum (sjá lið 2) er tekið strok til HPV-greiningar.
Konur með sterkar vefjabreytingar fara í keiluskurð án HPV-greiningar. HPV-próf er eingöngu framkvæmt hjá konum er hafa eðlileg vefjasýni eða vægar vefjabreytingar:
7.1.1. HPV-neikvæðar konur: Eftirlit: Tvö strok með árs millibili, síðan á tveggja ára fresti.
- Ef eitt endurtekið strok er með dysplasiu 2 eða hærri breytingu eða tvisvar væg breyting: Leghálsspeglun tvö (sjá 7.2.).
7.1.2. HPV-jákvæðar konur: Eftirlit: Tvö strok með sex mánaða millibili og síðan eftir eitt ár.
- Ef öll strok eðlileg er HPV-greining endurtekin að tveimur árum liðnum.
- Ef endurtekið finnst sterk forstigsbreyting: Endanleg meðferð.
- Ef endurtekið strok er með dysplasiu 2 eða tvisvar væg breyting: Leghálsspeglun tvö (sjá 7.2.).
7.2. HPV-prófun við aðra leghálsspeglun.
Samhliða leghálsspeglun tvö er tekið strok til HPV-greiningar.
Konur með sterkar vefjabreytingar fara í keiluskurð án HPV-greiningar. HPV-próf er eingöngu framkvæmt hjá konum er hafa eðlileg vefjasýni eða vægar vefjabreytingar:
7.2.1. HPV-neikvæðar konur: Eftirlit: Tvö strok með árs millibili síðan á tveggja ára fresti:
- Ef eitt endurtekið strok með dysplasiu 2 eða hærri breytingu eða tvisvar væg breyting: Leghálsspeglun þrjú eða endanleg meðferð ef 36 mánuðir eru liðnir frá index-stroki (fyrsta afbrigðilega strok).
7.2.2. HPV-jákvæðar konur:
Eldri konur: Endanleg meðferð ef HPV-próf eru jákvæð með 18-24 mánaða millibili.
Yngri konur: Eftirlit: Þrjú strok með sex mánaða millibili og síðan tvö með árs millibili.
- Ef endurtekið afbrigðilegt frumustrok: Endanleg meðferð 36 mánuðum frá index-stroki.
7.3. HPV-prófun eftir keiluskurð.
Eftir keiluskurð er tekið frumustrok og strok til HPV-greiningar sex mánuðum eftir non-radikal aðgerð en 12 mánuðum eftir radikal aðgerð. HPV-greining er framkvæmd óháð niðurstöðu frumustroks. Konur með breytingu í efri skurðbrún keilu (non-radikal endocervical) fara jafnframt í leghálsspeglun.
7.3.1. Ef HPV-greining er neikvæð og frumustrok eðlilegt eða með vægum breytingum er mælt með tveimur frumustrokum á ársfresti og síðan á tveggja ára fresti.
7.3.2. Ef HPV-greining er neikvæð og frumustrok með meðalsterkum eða miklum breytingum skal konu vísað til leghálsspeglunar og frekara eftirlit í samræmi við lið 7.2.
7.3.3. Ef HPV-greining er jákvæð:
- Eldri konur: Endurtekin endanleg meðferð.
- Yngri konur: Eftirlit með þremur strokum með sex mánaða millibili, síðan tvisvar með árs millibili.
7.3.4. Ef endurtekið afbrigðilegt strok: Endurtekin leghálsspeglun og HPV-greining (sjá 7.2.).
7.4. HPV-prófun eftir condylomata smit.
Ekki er mælt með HPV-prófun meðal þessara kvenna nema saga sé jafnframt um forstigsbreytingar og er þá mælt með HPV-greiningu samhliða speglun (sjá lið 7.1.).
8. HPV-prófun í hefðbundinni leit
Við 35-40 ára aldur er tekið frumustrok og strok til HPV-greiningar óháð fyrri sögu konunnar. - Ef bæði próf eru neikvæð og konan er ekki á eftirlitsskrá Leitarstöðvar skal hún framvegis boðuð á fjögurra ára fresti til leitar upp að 69 ára aldri.
- Ef HPV-prófun er jákvæð skal það endurtekið að ári liðnu og konu vísað til leghálsspeglunar ef bæði próf eru jákvæð. Frekara eftirlit í samræmi við lið 7.1. (HPV-jákvæðar konur).
B. Brjóstakrabbameinsleit
1. Skipulag hópleitar
Leitin fer fram með brjóstaröntgenmyndatöku (brjóstamyndun), læknisskoðun á brjóstum í vissum tilvikum, og sjálfskoðun brjósta.1.1. Röntgenmyndataka.
Röntgenmyndataka (ein eða tvær myndir af hvoru brjósti) fer fram á tveggja ára fresti (lágmark 18 mánuðir) í aldurs-hópnum 40-69 ára. Heimilt er þó að stytta bilið niður í allt að eitt ár: (a) þegar nauðsynlegt er að samræma leit að leg-háls- og brjóstakrabbameini, (b) fyrstu árin eftir meðferð við brjóstakrabbameini (sbr. 2.3) og (c) hjá konum sem hafa verið í sérstöku eftirliti röntgendeildar eða fengið leyfi röntgenlæknis af annarri ástæðu.
Ekki er talið ráðlegt að taka hópleitarmyndir af einkennalausum þunguðum konum, né heldur eftir barnsburð fyrr en liðnir eru a.m.k. þrír mánuðir frá því að brjóstagjöf lýkur.
1.2. Læknisskoðun.
Brjóst kvenna skulu þreifuð ef kona óskar þess sérstaklega eða hefur fundið nýjan eða vaxandi hnút eða þéttingu, nýlegan inndrátt, glæra eða blóðlitaða útferð úr geirvörtu, eða sár eða útbrot á henni. Ef kona sem kemur í hópleit gefur upp slík einkenni skal það staðfest af skoðunarlækni sem merkir þá við "Brjóstamyndun - klínísk" á eyðublaðið, skráir skoðun sína í athugasemdadálk skoðunar (sjá 2.1) og merkir jafnframt á mynd. Finnist áþreifanlegur hnútur eða þétting skal jafnframt merkt við brjóstaástungu, þótt endanlegt mat á þörf fyrir hana sé síðan að öðru jöfnu í höndum röntgenlæknis. Varðandi staðfest einkenni frá geirvörtu vísast til liðs 2.1.3.
Séu einkenni hins vegar ekki til staðar að mati læknis, merkir hann við "Brjóstamyndun - hópleit", en jafnframt er æskilegt að hann skrái sem athugasemd neðan við mynd-ina hvar konan telur sig hafa fundið einkenni, einkum hnút eða inndrátt.
1.3. Sjálfskoðun.
Lögð skal áhersla á að (a) kenna konum sjálfskoðun brjósta og hvetja til reglulegrar iðkunar hennar, svo og að (b) leita strax læknis ef vart verður við ný eða vaxandi einkenni.
1.4. Konur 30-39 ára.
Hjá þessum konum má taka hópleitarmyndir, ef eftirtalin atriði eru fyrir hendi:
1.4.1. Brjóst eru erfið í þreifingu (stór, þétt eða þrymlótt).
1.4.2. Mikill ótti er við sjúkdóminn vegna ættarsögu eða annarra áhættuþátta (sjá lið 1.4.3.).
Í báðum ofangreindum tilvikum (lið 1.4.1. og 1.4.2.) skal skoðunarlæknir merkja við "Brjóstamyndun - hópleit" og skrá athugasemdir. Lágmarkstími milli slíkra hópleitarmynda er 12 mánuðir, en ekki er mælt með reglubundinni myndatöku á þessum aldri.
1.4.3. Tilvísun frá væntanlegri erfðagreiningarmóttöku Landspítala (samkvæmt reglum sem mótaðar verða í samráði við lækna leitarsviðs Krabbameinsfélagsins).
2. Klínísk brjóstaröntgenmyndataka
2.1. Tilmæli varðandi klínískar ábendingar.Klínísk myndataka (tvær eða þrjár myndir af hvoru brjósti, ásamt sérmyndum, þreifingu og ómskoðun að mati röntgenlæknis) skal gerð á röntgendeild (ekki í fartæki á heilsugæslustöð) í stað hópleitarmyndatöku á öllum konum 30 ára og eldri (sjá lið 2.2.), ef eftirtalin einkenni eru fyrir hendi við skoðun brjósta:
2.1.1. Nýr eða vaxandi hnútur, greinileg þétting eða afmarkaður þrymill. Jafnframt skal konu vísað til brjóstaástungu í kjölfar myndgreiningar (sbr. lið 1.2).
2.1.2. Nýlegur inndráttur geirvörtu eða í húð.
2.1.3. Blóðlituð eða glær útferð úr geirvörtu eða sár eða útbrot á henni. Í báðum tilvikum skal tekið strok frá geirvörtu og síðan beðið um tíma í mjólkurgangarannsókn ef tilefni er til (rauð blóðkorn eða frumur grunsamlegar um papilloma í útferð) en konu vísað í skurðsýnistöku frá geirvörtu ef grunur er um Paget's sjúkdóm.
Sama gildir ef kona verður vör við einhver einkenni sem nefnd eru í ofangreindum liðum milli koma í hópleit eða þau uppgötvast á annan hátt enda séu þau staðfest áður við læknisskoðun.
2.2. Konur yngri en 30 ára, þungaðar konur eða með barn á brjósti.
Þessar konur eiga yfirleitt að fara fyrst í ómskoðun og ástungu, ef þær falla undir lið 2.1.1 eða 2.1.2, en síðar í klín-íska brjóstaröntgenmyndatöku ef þær rannsóknir gefa tilefni til að mati röntgenlæknis. Óski skoðunarlæknir eftir röntgenmyndatöku í slíkum tilvikum skal hann hafa um það samráð við röntgenlækni. Um útferð úr geirvörtu og sár eða útbrot á henni gildir sama og hjá eldri konum, sbr. 2.1.3.
2.3. Eftirlit eftir brjóstakrabbameinsmeðferð.
Eftir aðgerð á brjósti vegna brjóstakrabbameins er mælt með árlegri brjóstaröntgenmyndatöku í a.m.k. fimm ár, en síðan á tveggja ára fresti. Eindregin tilmæli eru um að slíkt eftirlit fari fram sem venjuleg hópleit, nema klínísk einkenni gefi tilefni til annars.
3. Sérskoðun brjósta
Í Leitarstöð er starfrækt sérstök móttaka fyrir konur með klínísk brjóstavandamál, og starfa þar læknar sérfróðir um brjóstasjúkdóma, í náinni samvinnu við lækna Röntgendeildar. Til þessarar móttöku er beint konum sem leita vegna grunsamlegra einkenna frá brjóstum (konum eldri en 30 ára með beiðni frá læknum Leitarstöðvar eða utan hennar má þó vísa beint í klíníska myndatöku eingöngu, nema beðið hafi verið jafnframt um sérskoðun á brjósta-móttökunni). Ábyrgur sérfræðingur annast brjóstaástung-ur í þreifingu og klínískt eftirlit.4. Eftirlit og meðferð meinsemda í brjóstum
4.1. Góðkynja æxli.Konu með vel áþreifanlegt og örugglega góðkynja band- og kirtilvefsæxli (fibroadenoma) samkvæmt myndgreiningu (röntgen- eða ómmyndir) og ástungu skal vísað til skurðlæknis ef hún óskar þess.
4.2. Aðrir áþreifanlegir, góðkynja hnútar.
Öðrum áþreifanlegum hnútum, sem dæmast góðkynja eftir myndgreiningu og ástungu, skal fylgt eftir með klínísku eftirliti á móttöku Leitarstöðvar eða hjá tilvísandi lækni eftir tvo til þrjá tíðahringi. Ef breyting hverfur ekki á þeim tíma er tekin ákvörðun um hvort konunni verði vísað í endurtekna rannsókn eða til skurðsýnistöku.
4.3. Staðfest krabbamein eða grunur um það (eftir myndgreiningu og ástungu).
Í slíkum tilvikum skal konunni vísað til meðferðar eða skurðsýnistöku. Í einstaka tilfellum, þegar grunur um krabbamein er mjög lítill, er þörf á eftirlitsrannsókn(um), þ.e. nýrri myndatöku, ómskoðun eða ástungu, áður en tekin er endanleg ákvörðun um hvort vísa þurfi konunni til skurðsýnistöku eða meðferðar.
5. Nokkrar almennar ábendingar varðandi greiningu brjóstakrabbameins
5.1. Lítil eða djúplæg brjóstakrabbamein finnast oft eingöngu sem óljós þétting við læknisskoðun.
5.2. Brjóstaröntgenmyndataka er kjörrannsókn á öllum konum eldri en 30 ára með einkenni.
5.3. Senda ber konu í brjóstamyndatöku jafnvel þótt skurðaðgerð sé fyrirhuguð og skammt sé frá síðustu myndatöku. Ómskoðun er síðan yfirleitt beitt til viðbótar, að mati röntgenlæknis.
5.4. Brjóstaástunga hjá konum eldri en 30 ára skal aldrei gerð fyrir myndgreiningu, hvorki röntgenmyndatöku né ómskoðun, svo að blæðing í sambandi við stunguna trufli ekki framkvæmd rannsóknanna né mat á þeim (sbr. þó 2.2.).Cuzick J, et al. Management of women who test positive for high-risk types of human papillomavirus: the HART study. The Lancet 2003; 362: 1871-6.
Elfgren K, et al. Conization for cervical intraepithelial neoplasia is followed by disappearance of human papillomavirus deoxyribonucleic acid and a decline in serum and cervical mucus antibodies against human papillomavirus antigens. Am J Obstet Gynecol 1996; 174: 937-42.
Elfgren K, et al. A population-based five-year follow-up study of cervical human papillomavirus infection. Am J Obstet Gynecol 2000; 183: 561-7.
Koutsky LA, et al. A controlled trial of human papillomavirus type 16 vaccine. N Engl J Med 2002; 347: 1645-51.
Lorincz AT. Molecular methods for the detection of human papillomavirus infection. Obstet Gynecol Clin North Am 1996; 23: 707-29.
Melkert PWJ, et al. Prevalence of HPV in cytomorphologically normal cervical smears, as determined by the polymerase chain reaction, is age-dependent. Int J Cancer 1993; 53: 919-23.
Nuovo J, et al. New tests for cervical cancer screening. Am Fam Physician 2001; 64:780-6.
Richart M. A modified terminology for cervical intraepithelial neoplasia. Obstet Gynecol 75: 131-3.
Sherman ME, et al. Effects of age and human papilloma viral load on colposcopy triage: Data from randomized atypical squamous cells of uncertain significance/low-grade squamous intraepithelial lesion triage study (ALTS). J Natl Cancer Inst 2002; 94: 102-7.
Sigurdsson K, et al. Human papillomavirus (HPV) in an Icelandic population: The role of HPV DNA testing based on hybride capture and PCR assays among women with screen-detected abnormal pap smears. Int J Cancer 1997; 72: 446-52.
Sigurdsson K. The Icelandic and Nordic cervical screening programmes: Trends in incidence and mortality rates through 1995. Acta Obstet Gynecol Scand 1999; 78: 478-85.
Sigurdsson K. Trends in cervical intra-epithelial neoplasia in Iceland through 1995: Evaluation of targeted age groups and screening intervals. Acta Obstet Gynecol Scand 1999; 78: 486-92.
Solomon D. The 2001 Bethesda System. Terminology for reporting results of cervical cytology. JAMA 2002; 287: 2114-9.
Walboomers JM et al. Humam papillomavirus is a necessary cause of invasive cervical cancer worldwide. J Pathol 1999; 189: 12-9.
Breast diseases: A Yearbook® Quarterly, Vol 13 No 4 2003, Mosby Inc., Orlando, USA.
Duffy SW, Tabár L, Chen H-H, et al. The impact of organized mammography service screening on breast carcinoma mortality in seven Swedish counties: a collaborative evaluation. Cancer 2002 Aug; 95: 458-69.
Humphrey LL, Helfand M, Chan BKS, Woolf SH. Breast cancer screening: a summary of the evidence for the U.S. Preventive Services Task Force. Ann Intern Med 2002 Sep; 137: 347-60. See also pp 344-6.
Nyström L, Rutqvist LE, Wall S, et al. Breast cancer screening with mammography: overview of Swedish randomised trials. Lancet 1993 Apr; 341: 973-8.
Nyström L, Andersson I, Bjurstam N, et al. Long-term effects of mammography screening: updated overview of the Swedish randomised trials. Lancet 2002 Mar; 359: 909-19.
Tabár L, Vitak B, Chen H-HT, et al. Beyond randomized controlled trials: organized mammographic screening substantially reduces breast carcinoma mortality. Cancer 2001 May; 91: 1724-31.
Vainio H, Bianchini F (eds). IARC Handbooks of Cancer Prevention, Vol 7, Breast Cancer Screening, 2002, IARCPress, Lyon, France.